Introdução
Os antecedentes de disfunção tiroideia devem ser ativamente questionados a todas as mulheres em pré-conceção ou grávidas. Segundo a Norma de Orientação Clínica número 39/2011, da Direção Geral da Saúde,1 em vigor no nosso país, apenas as mulheres com fatores de risco têm indicação para avaliação laboratorial, nomeadamente, com antecedentes pessoais ou familiares de disfunção tiroideia, que apresentem diabetes mellitus tipo 1 ou outras doenças autoimunes, abortos de repetição, entre outros. De acordo com outras orientações nacionais e internacionais,2 a avaliação laboratorial tem também indicação em mulheres residentes em áreas com défice de iodo moderado a grave.
Em Portugal, a evidência científica ainda é escassa, mas os estudos existentes despertam preocupação por demonstrarem, de forma consistente, carência em iodo em populações de risco.3 Destaca-se uma análise de grávidas de 17 maternidades portuguesas que revelou níveis médios de iodo urinário significativamente inferiores aos recomendados pela Organização Mundial de Saúde (149-249 μg/L), encontrando-se valores inferiores a 50 μg/L em mais de 20% das mulheres estudadas.4 Perante este panorama e de acordo com recomendações internacionais, as mulheres residentes em Portugal beneficiariam em avaliar laboratorialmente a função tiroideia durante a pré-conceção ou gravidez.
A deficiência de iodo é a principal causa de disfunção tiroideia, estando associada a infertilidade e a complicações materno-fetais como abortamento, parto pré-termo e a mortalidade perinatal e infantil.2 Os níveis normais de hormona tiroideia são essenciais para o neurodesenvolvimento fetal, estando o seu défice relacionado com alteração da função cognitiva.2,5 Neste sentido, em Portugal é recomendada uma suplementação diária de iodo (150 a 200 μg/dia), desde o período pré-concecional, durante toda a gravidez e enquanto durar o aleitamento materno exclusivo.6 Apenas não deve ser realizado em mulheres com hipertiroidismo ou sob tratamento com levotiroxina.2
A gravidez representa um período de maior necessidade de hormonas tiroideias, com aumento da produção das mesmas em cerca de 50%.5 A gonadotrofina coriónica humana (hCG) estimula os recetores da hormona tiroestimulante (TSH) por serem estruturalmente semelhantes, com consequente aumento da produção das hormonas tiroideias e supressão dos níveis de TSH.5 Este processo condiciona diferentes valores de referência da TSH em relação à população geral, variando ao longo dos trimestres.2
Não existindo história de patologia da tiroide nem avaliação prévia recente da função tiroideia, um valor normal de TSH permite excluir patologia e iniciar suplementação com iodo de forma segura. Por outro lado, a deteção de alterações da TSH, indicia uma disfunção tiroideia e permite uma referenciação hospitalar precoce, com vista ao controlo da mesma, uma vez que condiciona risco clínico para a gravidez.
Após reflexão desta problemática, as investigadoras consideram pertinente avaliar a atuação nos cuidados de saúde primários, relativa à avaliação da função tiroideia, à suplementação com iodo e à abordagem de patologia da tiroide na gravidez. Constituem, ainda, objetivos secundários deste trabalho os seguintes:
Avaliar as características sociodemográficas das utentes que frequentam a consulta de saúde materna em quatro Unidades de Saúde Familiar (USFs) do ACeS Grande Porto II - Gondomar;
Avaliar a realização de consulta de pré-conceção;
Avaliar a prescrição e registo do valor de TSH na pré-conceção ou no primeiro trimestre de gravidez;
Estimar a prevalência de disfunção tiroideia diagnosticada previamente à gravidez nas quatro USFs;
Verificar o ajuste de dose de levotiroxina aquando da suspeita ou confirmação de gravidez em mulher com disfunção tiroideia prévia;
Apurar a prevalência de disfunção tiroideia de novo durante a gestação e a instituição de terapêutica com levotiroxina;
Avaliar o número de mulheres suplementadas com iodo, na pré-conceção e/ou no primeiro trimestre, previamente à exclusão de disfunção tiroideia.
Material e Métodos
População e amostra do estudo:
Utentes pertencentes ao ACeS Grande Porto II - Gondomar, inscritos nas USFs Despertar, Monte Crasto, Nascente e São Pedro da Cova.
Tamanho amostral e processo de seleção e recrutamento da amostra:
A amostra foi selecionada por conveniência junto da população de utentes das quatro USFs. É constituída por grávidas seguidas em consulta de saúde materna em cada uma das USFs e cujos filhos nasceram entre 1 de fevereiro de 2019 e 31 de janeiro de 2020 (12 meses).
Fontes de informação:
Dados obtidos na consulta de saúde materna, registados pelo médico e enfermeiro de família no programa SClínico ® .
Processo de recolha e gestão de informação:
Os dados foram recolhidos e registados de forma anónima pelas quatro investigadoras numa base de dados construída em folha de cálculo no programa Microsoft Excel ® , encriptada com password. Não foram incluídos quaisquer dados identificativos de modo a garantir o anonimato.
Análise estatística:
Os dados colhidos foram registados numa tabela do programa Microsoft Excel ® e, posteriormente, analisados com aplicação do programa Statistical Package of Social Sciences ® (SPSS 26.0). A análise dos dados foi realizada após aplicação de chave de anonimização, criando números de identificação exclusivamente para o projeto de investigação.
De acordo com as características de distribuição, as variáveis contínuas foram descritas como média e desvio padrão ou mediana e âmbito interquartil (percentil 25-75). As variáveis categóricas foram descritas em frequência absoluta e relativa. Na análise univariada ANOVA para variáveis contínuas, como idade, peso e índice de massa corporal (IMC), foi aplicado o teste não paramétrico de Kruskal-Wallis para mais de dois grupos, com o teste de Dunn para comparações múltiplas. O teste do qui-quadrado com teste exato de Fisher foi utilizado para a análise das variáveis categóricas, como existência de consulta de pré-conceção, pedido de TSH e suplementação com iodo. Considerou-se existir significância estatística para valores de p<0,05.
Resultados
A amostra inicial era constituída por 348 mulheres grávidas, sendo que 84 destas foram excluídas de acordo com os seguintes critérios: grávidas com inscrição esporádica (n=38), seguimento fora dos cuidados de saúde primários (n=34), ausência de vigilância da gravidez (n=2) e início de seguimento da gravidez a partir do segundo trimestre (n=10).
Tabela 1: Média de idade e índice de massa corporal médio das grávidas em cada unidade de saúde familiar.
| USF1 | USF2 | USF3 | USF4 | USF5 | |
| Idade (anos) | 28,4 | 32,4 | 31,3 | 28,8 | 30,3 |
| IMC (kg/m2) | 25,6 | 25,8 | 25,4 | 25,3 | 25,5 |
USF: Unidade de Saúde Familiar; IMC: índice de massa corporal
Das 264 grávidas incluídas no estudo, verificamos que apresentavam uma média de idades de 30,3 anos (mínimo 17 anos; máximo 43 anos), havendo diferenças estatisticamente significativas entre as unidades (p<0,001), representado na Tabela 1. A maioria (97,3%) tinha nacionalidade portuguesa e, relativamente à residência por concelho, destaca-se Gondomar (75,4%) como o mais prevalente.
Tabela 2: Nível de escolaridade das grávidas em cada unidade de saúde familiar.
| ESCOLARIDADE | USF1 (%) | USF2 (%) | USF3 (%) | USF4 (%) | TOTAL (%) |
| 1º Ciclo | 0,8 | 0,0 | 0,4 | 0,8 | 1,9 |
| 2º Ciclo | 0,4 | 0,8 | 0,0 | 3,0 | 4,2 |
| 3º Ciclo | 1,5 | 4,6 | 1,9 | 6,1 | 14,0 |
| Secundário | 3,4 | 4,9 | 9,5 | 7,6 | 25,4 |
| Bacharelato | 0,0 | 0,4 | 0,4 | 0,0 | 0,8 |
| Licenciatura | 3,0 | 4,9 | 9,5 | 2,6 | 20,1 |
| Mestrado | 0,4 | 0,8 | 1,9 | 0,8 | 3,8 |
| Doutoramento | 0,0 | 0,0 | 0,4 | 0,0 | 0,4 |
| Pós-graduação | 0,4 | 0,0 | 0,0 | 0,0 | 0,4 |
| Desconhecido | 1,9 | 1,1 | 13,6 | 12,5 | 29,2 |
USF: Unidade de Saúde Familiar; %: percentagem
Relativamente à escolaridade, em 29,2% dos casos era desconhecida, 25,4% frequentaram o ensino secundário e 20,1% eram licenciadas (Tabela 2).
Analisando os antecedentes obstétricos, as mulheres apresentavam uma média de 1,1 gestações. Aproximadamente um terço da amostra era composta por primigestas e 22% tiveram, pelo menos, um abortamento. O número máximo de gestações prévias foi sete e o de abortamentos foi dois.
Identificamos um IMC médio, nas grávidas estudadas, de 25,5 kg/m2 (mínimo 15,1 kg/m2; máximo 42,7 kg/m2), não existindo diferença estatisticamente significativa entre as unidades incluídas no estudo (Tabela 1).
Tabela 3: Percentagem de grávidas que realizaram a consulta de pré-conceção em cada unidade de saúde familiar integrada no estudo.
| CONSULTA PRÉ-CONCEÇÃO | USF1 | USF2 | USF3 | USF4 | TOTAL |
| Realizada | 2,3% (n=6) | 8,3% (n=22) | 16,2% (n=43) | 8,0% (n=21) | 34,8% (n=92) |
| Não Realizada | 9,5% (n=25) | 9,1% (n=24) | 21,2% (n=56) | 25,4% (n=67) | 65,2% (n=172) |
USF: Unidade de Saúde Familiar; %: percentagem; n: número
A consulta pré-concecional foi realizada em 34,8% da amostra (Tabela 3), havendo discrepância estatisticamente significativa entre os valores das diferentes unidades de saúde (p<0,01).
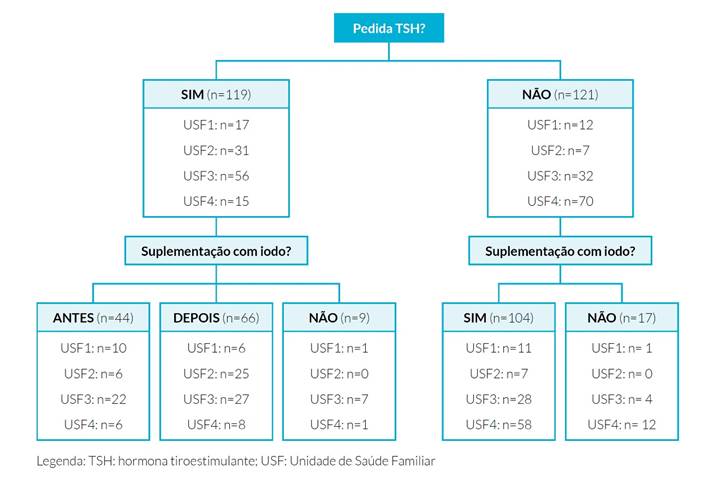
Figura 1: Fluxograma relativo ao pedido de TSH e respetiva suplementação com iodo no grupo de gestantes sem antecedentes de patologia tiroideia.
Na amostra estudada, 90,9% (n=240) das gestantes não apresentavam antecedentes de patologia tiroideia. Destas, o doseamento da TSH foi solicitado, na pré-conceção ou primeiro trimestre, em 49,6% dos casos, tendo-se verificado diferença estatisticamente significativa entre as unidades estudadas (p<0,001). Foi instituída suplementação com iodo em 89,2%, existindo também diferença estatisticamente significativa entre as unidades (p<0,001). O momento de prescrição de iodo diferiu: 20,6% foi prescrito antes do resultado da TSH, 30,8% após resultado de TSH e 48,6% foi receitado sem avaliação da função tiroideia (Fig. 1). Nas mulheres em que foi pedida TSH, diagnosticaram-se três com hipotiroidismo e uma com hipertiroidismo. Todas as gestantes com diagnóstico de novo foram referenciadas à consulta hospitalar e realizaram estudo analítico complementar: no hipotiroidismo foi solicitada T4 livre em duas grávidas e T4 total noutra; no hipertiroidismo foi solicitada T4 livre, T4 total e T3 livre. As mulheres com diagnóstico de novo residiam no distrito do Porto, sendo que todas as utentes com hipotiroidismo pertenciam ao concelho de Gondomar.
As grávidas com patologia tiroideia previamente conhecida correspondiam a 9,1% (n=24) da amostra total, tendo metade realizado consulta pré-conceção. Destas, 13 apresentavam hipotiroidismo, cinco tiroidite (eutiroideia), quatro bócio multinodular (eutiroideu) e duas hipertiroidismo. Todas realizaram avaliação analítica da tiroide, na pré-conceção ou primeiro trimestre da gravidez, através de: TSH (n=7); TSH e T4 livre (n=11); TSH e T4 total (n=2); TSH, T4 livre e T3 livre (n=4). Relativamente à suplementação de iodo (Tabela 4), verificamos que foi prescrita em duas mulheres com hipertiroidismo e uma com hipotiroidismo sob levotiroxina. Todas foram referenciadas à consulta hospitalar, à exceção de uma mulher com bócio. No caso particular do hipotiroidismo (n=13), foi aumentada a dose de levotiroxina nos cuidados de saúde primários em três mulheres na pré-conceção ou fase precoce da gravidez.
Tabela 4: Suplementação com iodo em grávidas com patologia tiroideia prévia.
| Número de Grávidas | Suplementada com Iodo | |
| Bócio multinodular (eutiroideu) | 4 | 1 |
| Tiroidite (eutiroideia) | 5 | 3 |
| Hipotiroidismo | 13 | 1 |
| Hipertiroidismo | 2 | 2 |
Das mulheres com patologia prévia, quatro tiverem abortamentos anteriores, mas não se verificaram abortos de repetição (≥ 3). A maioria era residente no distrito do Porto (87,5%), sendo 70,8% do concelho de Gondomar.
Discussão
A consulta de pré-conceção é um momento chave para o planeamento da gravidez, uma vez que permite a identificação precoce de fatores de risco modificáveis que podem influenciar o curso e desfecho da mesma. Esta vigilância contribui para a diminuição da mortalidade e morbilidade materno-infantil, sendo fundamental nas mulheres com doença crónica, como a patologia da tiróide.7 Apesar da sua importância, no nosso estudo verificamos a baixa utilização deste tipo de consulta, tendo sido realizada em cerca de um terço das mulheres. A diferença estatisticamente significativa encontrada no número de consultas de pré-conceção entre as unidades de saúde poderá justificar-se pelas diferenças organizacionais das mesmas. Além disso, as unidades com menor número de consultas de pré-conceção são aquelas que apresentam uma média de idades significativamente mais baixa. Particularizando nas mulheres com patologia tiroideia prévia, verificamos que apenas metade realizou a consulta pré-concecional. Estes resultados evidenciam a clara necessidade de promover a literacia em saúde sobre a utilidade desta consulta.
As evidências apontam para uma ingestão insuficiente em iodo nas grávidas em Portugal,4 pelo que seria importante considerar o rastreio de disfunção tiroideia em todas as mulheres na pré-conceção ou no primeiro trimestre. No nosso trabalho, a maioria das grávidas residia no distrito do Porto, região que, de acordo com um estudo multicêntrico realizado em Portugal, apresentava uma média de iodo urinário de 77,2 µg/L.4
Todas as mulheres com patologia tiroideia prévia realizaram avaliação da função da tiroide, tal como recomendado na Norma de Orientação Clínica publicada pela Direção Geral de Saúde.1 A TSH foi um parâmetro universalmente pedido por todos os profissionais e, na maioria, foi pedido estudo complementar. Este estudo diferiu, verificando-se mais frequentemente o pedido de T4 livre e, numa minoria, o doseamento conjunto de T4 e T3 livre ou o doseamento de T4 total. Segundo as guidelines da American Thyroid Association, o valor de T4 livre varia ao longo da gravidez, pelo que seriam necessários intervalos de referência ajustados a cada trimestre para a sua correta interpretação.3 Além disso, não existe concordância nestes cut-offs.3 O doseamento de T4 total na gestação é assim fortemente recomendado em alternativa à T4 livre, pois permite uma melhor estimativa da concentração hormonal durante a gravidez.3 As guidelines não são claras relativamente à necessidade de vigilância nos cuidados de saúde hospitalares de algumas patologias tiroideias, nomeadamente a patologia nodular.5 Nas gestantes estudadas, com bócio eutiroideu, a referenciação não foi universal. Verificou-se que todas as grávidas com disfunção tiroideia prévia foram referenciadas à consulta hospitalar.
As mulheres com hipotiroidismo prévio têm indicação para o aumento da dose de levotiroxina assim que confirmada a gravidez, dado que as necessidades de hormonas tiroideias se encontram aumentadas durante este período. Este aconselhamento deve ser idealmente realizado na consulta de pré-conceção ou na primeira consulta de gravidez. No nosso estudo, não se verificou este ajuste na maioria das grávidas sob levotiroxina.
Relativamente às mulheres sem antecedentes de patologia da tiroide, verificamos que menos de metade realizou avaliação da função tiroideia, apesar da carência de iodo verificada em Portugal.4 Foram encontradas discrepâncias significativas na prescrição da TSH entre as unidades do estudo, podendo refletir a utilização de diferentes orientações sobre a avaliação da função tiroideia na pré-conceção ou gravidez. Embora a percentagem da avaliação analítica esteja aquém do desejável, foram detetados diagnósticos de novo, o que reforça a importância desta avaliação e a necessidade da sensibilização dos profissionais para a sua realização.
As mulheres que planeiam engravidar devem ser suplementadas com 150-200 μg de iodeto de potássio por dia, que deve ser mantido durante toda a gestação e amamentação exclusiva. A suplementação é necessária para completar as necessidades da grávida, para a maturação do sistema nervoso central e adequado desenvolvimento do feto.6 O iodeto de potássio está contraindicado nas mulheres com patologia da tiroide,3,6,7 nomeadamente com hipertiroidismo ou medicadas com levotiroxina.3
A grande parte das mulheres do estudo foi corretamente suplementada. Não se verificou a suplementação, embora indicada, em sete casos. Numa das situações, a não instituição foi justificada por uma suspeita de disfunção tiroideia na gravidez prévia, que não foi confirmada posteriormente. Nos restantes casos não foi percetível o motivo. Nas unidades estudadas obteve-se uma diferença estatisticamente significativa quanto ao momento de suplementação com iodo, o que poderá dever-se à existência de recomendações pouco explícitas, que poderão levar a diferentes atuações por parte dos profissionais.
Nos casos em que havia contraindicação, a maioria não foi suplementada com iodo. Contudo, verificamos a suplementação em três situações contraindicadas: dois casos de hipertiroidismo e um caso de hipotiroidismo sob levotiroxina. Esta inadequada suplementação foi posteriormente corrigida. De ressalvar que este lapso poderá ter ocorrido com a utilização de multivitamínicos, dado que frequentemente apresentam iodo na sua constituição. Nestes casos, é importante recomendar opções isentas de iodo.
Conclusão
As autoras consideram que este trabalho reforça a pertinência da avaliação da função tiroideia, na pré-conceção e/ou gravidez, para prevenção de morbilidade materno-fetal. A avaliação da disfunção tiroideia deve ser uniformizada na prática clínica por exigir uma abordagem diferenciada. É importante reconhecer as contraindicações à suplementação com iodo, nomeadamente situações de hipertiroidismo ou hipotiroidismo sob levotiroxina. Adicionalmente, deve ser sistematizado o incremento de dose de levotiroxina nos casos com hipotiroidismo, assim que confirmada a gravidez. Tendo em conta o risco obstétrico inerente, todas as mulheres com disfunção tiroideia devem ser referenciadas aos cuidados hospitalares.
As mulheres com patologia tiroideia prévia devem ser informadas da necessidade da realização de consulta pré-concecional, sendo as consultas de planeamento familiar um momento privilegiado para educação em saúde sobre a sua importância.
Tendo em consideração que o estudo incluiu dados relativos à consulta de saúde materna decorrida em quatro USFs do ACeS Grande Porto II - Gondomar, as conclusões do mesmo não podem ser extrapoladas para a realidade nacional. Além disso, é importante considerar um possível viés de seleção, dado que a amostra foi obtida através do levantamento dos lactentes, que poderá ter impossibilitado a inclusão de gestações que resultaram em abortamento ou nado-morto.
Seria importante a existência de dados mais atuais quanto aos níveis de iodo nas mulheres em idade fértil e grávidas residentes em Portugal e, com base nisso, rever as normas de orientação clínica quanto às indicações de rastreio. Paralelamente, seria relevante que as mesmas incluíssem a abordagem da patologia tiroideia na gravidez, de forma a uniformizar procedimentos.