Introdução
A obesidade é uma das principais epidemias do milénio, sendo atualmente considerada um problema de saúde pública que afeta um elevado número de mulheres em idade fértil.1 Dados do 1.o Inquérito Nacional de Saúde com Exame Físico demonstram que a prevalência de obesidade nas mulheres portuguesas é de 32,1%.2
A obesidade durante a gravidez é um fator de risco estabelecido para complicações maternas e neonatais, sendo que o risco aumenta com o aumento do peso materno.3 Na grávida obesa existe uma maior probabilidade de desenvolvimento de hipertensão gestacional, pré-eclâmpsia e diabetes gestacional (DG).1
Segundo o Observatório Nacional da Diabetes, a prevalência de DG em Portugal foi de 8,8% em 2018.4 Na prevenção da DG na grávida obesa, as estratégias possíveis são alterações de estilo de vida (nutricionais e de exercício físico), introdução de probióticos ou suplementação vitamínica e tratamento farmacológico com metformina.5 O médico de família, pelo seu papel na vigilância da gravidez, deve implementar estratégias de caráter preventivo para diminuir a incidência desta patologia.
A metformina é um fármaco sensibilizante da insulina que diminui a concentração de glicose no sangue, sendo utilizada como tratamento de primeira linha na diabetes mellitus tipo 26 e na síndroma do ovário poliquístico,7 estando também indicada no tratamento da grávida com DG.6 Na grávida obesa, a utilização da metformina pode ser uma abordagem potencialmente eficaz na prevenção da obesidade materna e da DG.8
O objetivo desta revisão é esclarecer o papel da metformina na prevenção da diabetes gestacional na grávida obesa não diabética.
Métodos
Realizou-se uma pesquisa bibliográfica nas bases de dados Cochrane Library, Canadian Medical Association Infobase, Database of Abstracts of Reviews of Effects, NICE Guidelines Finder, National Guideline Clearinghouse, BMJ Clinical Evidence, PubMed e Índex de Revistas Médicas Portuguesas, de artigos publicados entre maio de 2010 e maio de 2020, nas línguas portuguesa e inglesa. Foram utilizados os termos MeSH Pregnancy, Obesity, Metformin, Diabetes Gestational e os termos Descritores em Ciências da Saúde “Gravidez”, “Obesidade”, “Metformina” e “Diabetes gestacional”.
A pesquisa foi realizada de modo independente por cada autora durante o mês de junho de 2020, com posterior cruzamento de dados através do software Microsoft Excel® e replicação da mesma.
Os critérios de inclusão foram os seguintes:
• População: mulheres grávidas obesas não diabéticas;
• Intervenção: uso de metformina;
• Comparação: placebo ou nenhuma intervenção;
• Outcome: diagnóstico de diabetes gestacional.
Os critérios de exclusão foram: estudos em mulheres com diabetes mellitus, DG ou outra patologia endócrina previamente diagnosticada, estudos não realizados em humanos, relatos de caso, opiniões de consenso, revisões clássicas ou artigos de opinião.
O processo de seleção de artigos iniciou-se pela exclusão de artigos repetidos; de seguida procedeu-se sequencialmente à leitura dos títulos, dos resumos e, por fim, dos artigos integrais remanescentes. Em cada etapa foram excluídos os artigos que não cumpriam critérios de inclusão ou cumpriam critérios de exclusão. Em caso de discordância, o artigo em questão foi discutido e decidida a sua inclusão/exclusão, com uma taxa de concordância final de 100%. Os artigos selecionados para leitura integral foram lidos por todas as autoras, sendo a seleção final discutida e decidida unanimemente.
Após a seleção dos artigos, os mesmos foram divididos por tipologia e atribuídos os seus níveis de evidência (NE) e força de recomendação, de acordo com a escala SORT.9
Resultados
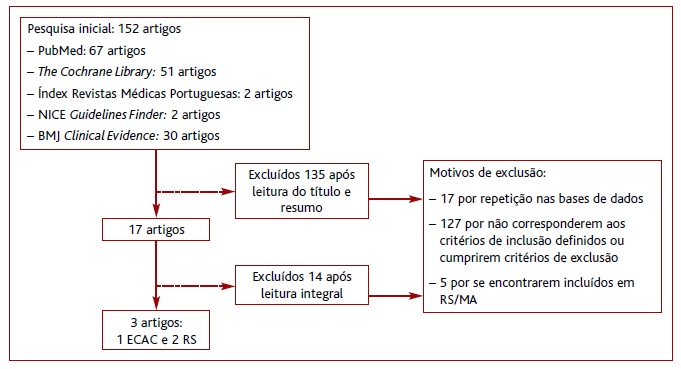
Na pesquisa inicial foram encontrados 152 artigos. Após a leitura do título e resumo foram excluídos 135 e após leitura integral foram excluídos 14 artigos. Dos artigos excluídos, 17 eram repetidos, 127 divergiam do objetivo do trabalho, não cumpriam os critérios de inclusão ou cumpriam pelo menos um critério de exclusão e cinco estavam incluídos em revisões mais recentes. Obtiveram-se três artigos, entre os quais, um ensaio clínico aleatorizado e controlado e duas revisões sistemáticas (Figura 1).
Revisões sistemáticas
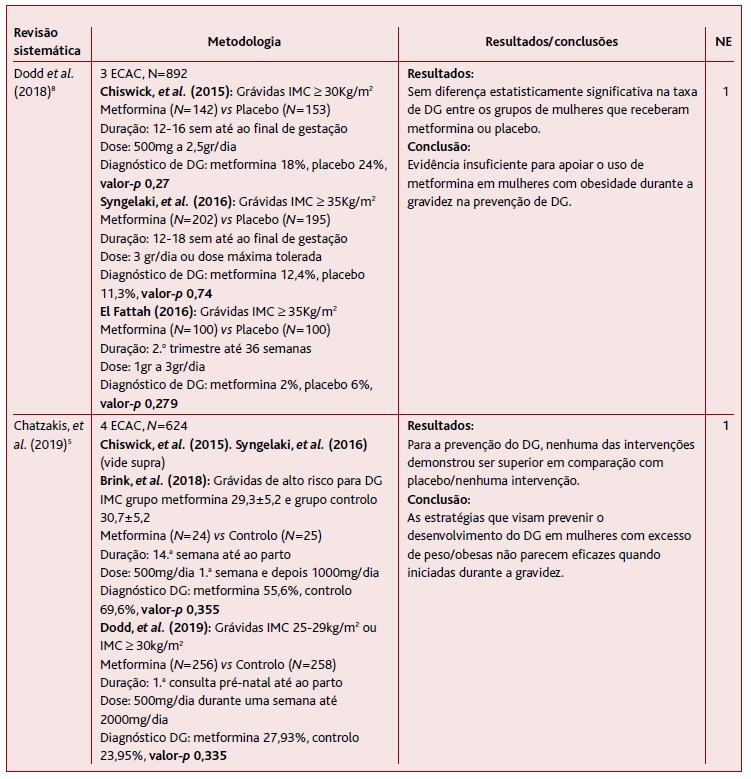
A revisão sistemática da Cochrane coordenada por Dodd e colaboradores, publicada em 2018, inclui três ECAC e avaliou o papel da metformina nas grávidas obesas, em outcomes maternos e neonatais, incluindo o diagnóstico de DG (Tabela 1).8 Todos os estudos incluídos tinham como comparador o placebo e como intervenção a prescrição de metformina no início do 2.o trimestre, em doses que variaram entre 500mg a 3000mg por dia. Os autores afirmam, com evidência de qualidade moderada, que a metformina não reduz o risco das grávidas desenvolverem DG. Assim, concluem que a evidência é insuficiente para apoiar o uso de metformina em mulheres com obesidade durante a gravidez.
A meta-análise de Chatzakis e colaboradores, publicada em 2019, inclui quatro ECAC. Os autores estabeleceram como objetivo primário o desenvolvimento de DG nas mulheres grávidas obesas. Todos os estudos compreendidos nesta revisão envolveram grávidas obesas, com exceção de um estudo que incluiu também grávidas com excesso de peso.8 À semelhança da revisão da Cochrane, os ECAC incluídos compararam intervenções com metformina em doses entre os 500mg e 3000mg por dia, administradas entre a 12.a e a 18.a semana de gestação ou na primeira consulta pré-natal, com placebo ou nenhuma intervenção. Na prevenção da DG, nenhuma das intervenções farmacológicas demonstrou ser superior em comparação com placebo/nenhuma intervenção.5
Ensaio clínico aleatorizado e controlado
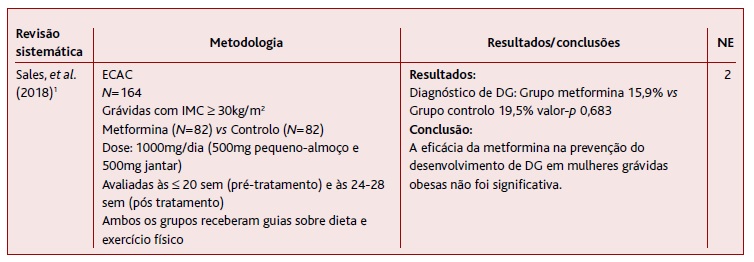
O estudo de Sales e colaboradores, publicado em 2018, envolveu 164 grávidas obesas de uma maternidade pública brasileira, com o objetivo de avaliar a eficácia da metformina na incidência de DG nestas mulheres (Tabela 2). As participantes foram avaliadas em dois momentos: o primeiro às 20 semanas e o segundo entre as 24 e 28 semanas de gestação. O grupo de controlo recebeu orientações sobre dieta e exercício físico, sendo que o grupo de intervenção recebeu também 1000mg de metformina por dia. Este estudo conclui que a metformina não é eficaz na prevenção do desenvolvimento de DG em mulheres grávidas obesas.1
Diferenças metodológicas entre estudos
A análise comparativa dos resultados obtidos de cada um dos artigos incluídos nesta revisão não pode deixar de ser condicionada por algumas diferenças metodológicas. A heterogeneidade da amostra populacional (em particular, a idade gestacional e o IMC das gestantes), os critérios considerados no diagnóstico de DG e a posologia de metformina implementada podem limitar a generalização dos resultados.
A maioria dos estudos incluídos nesta revisão avaliam exclusivamente mulheres com IMC superior a 30Kg/m2. O estudo GRoW, na meta-análise de Chatzakis e colaboradores, é o único a abranger mulheres com sobrepeso, além de mulheres obesas. A diferença na idade gestacional das grávidas no primeiro momento de intervenção também é um ponto divergente. De facto, esta variou entre a 12.a e a 18.a 20.a semanas de gestação, sendo nalguns estudos difícil de determinar a semana exata (administração na primeira consulta pré-natal ou no início do 2.o trimestre).3,10-12
O critério de diagnóstico de DG foi determinado pelos autores de cada estudo. Estes usaram maioritariamente os critérios de diagnóstico da Organização Mundial da Saúde de 2013;13 no entanto, alguns estudos utilizaram critérios de sociedades nacionais. Destaca-se que, no decorrer do estudo GRoW, houve ainda uma mudança nos critérios de diagnóstico para DG em todo o sul da Austrália.3 Todavia, os critérios foram aplicados igualmente entre os dois grupos de tratamento e não existiram diferenças significativas no diagnóstico ou nas necessidades de metformina.3
O grupo de controlo nos diferentes estudos variou entre placebo e intervenções não-farmacológicas. No estudo GRoW, o grupo de intervenção associou a metformina com intervenções do estilo de vida.(8) De forma idêntica, ambos os grupos de participantes do estudo de Sales e colaboradores receberam aconselhamento nutricional e praticaram atividade física.1 Brink e colaboradores estabeleceram ainda que todas as mulheres seguiriam uma dieta padrão de 2.000 kcal/dia.14 As intervenções do estilo de vida antes, durante e após a gravidez são eficazes no controlo do IMC e da glicemia, reduzindo por si só a incidência de DG.6
A dose diária de metformina não foi a mesma em todos os estudos. A dose inicial variou entre 500mg e 3000mg por dia, sendo que foram atingidas doses máximas que oscilaram entre os 1000mg e os 3000mg.1,3,10-12,14 Os estudos relatam efeitos adversos da metformina semelhantes aos descritos na literatura; contudo, estes não alteraram a sua tolerância nem potenciaram o abandono dos participantes.
Impacto na prática clínica
Nenhum dos estudos demonstrou superioridade do uso de metformina comparativamente a estratégias não-farmacológicas na prevenção da DG na grávida obesa. No entanto, as intervenções no estilo de vida, se implementadas apenas durante a gestação, têm um efeito limitado na redução de complicações maternas e neonatais, devendo ser iniciadas antes da conceção.15 A consulta pré-concecional é um momento-chave para abordar as complicações associadas à obesidade e os benefícios da perda de peso antes de engravidar.15-16 Quando associados o aconselhamento nutricional e a atividade física obtém-se um maior impacto na perda de peso comparativamente a cada uma das intervenções isoladamente.5,16 Existe evidência de que uma perda ponderal de 2% a 5% pode melhorar os parâmetros metabólicos e a fertilidade da mulher.15
Conclusão
A maioria dos estudos encontrados abordam o tratamento da DG, sendo que apenas um número reduzido avalia o impacto do uso da metformina na grávida obesa de forma preventiva. Apesar de algumas inconsistências metodológicas, os estudos incluídos na presente revisão são concordantes nos seus achados.
Assim, não há evidência disponível para recomendar o uso de metformina na prevenção da DG em mulheres grávidas obesas, atribuindo-se uma força de recomendação A, de acordo com a escala SORT da American Family Physician.
As autoras consideram que são necessários mais estudos sobre a aplicação da metformina na população-alvo, de forma a avaliar o seu impacto real nos outcomes maternos e neonatais.
Com esta revisão reforça-se a manutenção das boas práticas preventivas do médico de família, através do aconselhamento pré-concecional, da identificação precoce de grávidas com obesidade e da abordagem atempada de alterações de estilo de vida.
Contribuição individual de cada autor
Cláudia Lourenço Oliveira: conceptualização, metodologia, investigação, análise formal, validação, escrita do manuscrito original, revisão e edição, visualização; Catarina Morais da Fonseca: conceptualização, metodologia, investigação, análise formal, validação, escrita do manuscrito original, revisão e edição; Cristina Ramos Silva: conceptualização, metodologia, investigação, análise formal, validação, escrita do manuscrito original, revisão e edição.