Introdução
A epidermólise bolhosa (EB) é uma doença rara da pele e das mucosas, sem cura, de caráter hereditário autossómico dominante ou recessivo, ou adquirida com uma etiologia autoimune.1,2Esta doença ocorre devido a alterações genéticas que se manifestam por modificações nas células dendríticas, resultando em alterações na junção entre a epiderme e a derme, quer de forma completa ou numa das suas camadas.3 Como resultado, formam-se bolhas e/ou vesículas na pele ou nas mucosas de todo o corpo após pequenos traumas, calor ou de forma espontânea.4 A EB é classificada em subtipos de acordo com o padrão genético, aparência das lesões, regiões afetadas e através de observações em exames ultraestruturais e imunohistoquímicos. Os subtipos incluem o simples (92% dos casos), distrófico (5% dos casos), juncional (1% dos casos) e o Kindler (mais raro).4 A EB distrófica pode ser classificada como recessiva ou dominante, dependendo da sua origem autossómica, sendo que o tipo recessivo está associado a complicações mais graves quando comparado com o tipo dominante.5
As complicações da EB variam de acordo com o seu tipo e podem incluir pseudosindactilia nos pés e nas mãos, perda das unhas, alterações capilares, oculares, gastrointestinais, deficiências nutricionais que podem levar à anemia e alterações no crescimento, além de infeções bacterianas secundárias, seguidas de septicemia.6,7 O carcinoma de células escamosas (CCE) é a principal causa de morte em adultos com epidermólise bolhosa distrófica recessiva (EBDR).(8) Na cavidade oral, podem ocorrer a formação de bolhas e úlceras no palato, língua, assoalho bucal e lábios, o que pode resultar em anquiloglossia, microstomia e diminuição do espaço de fundo de saco vestibular, devido aos processos intensos e recorrentes de traumatismo e cicatrização nessas áreas.8,9Essas complicações podem levar a problemas na dicção, mastigação e deglutição, além de dificuldades na higiene oral, que resultam em um aumento de cáries e doenças periodontais.
Também podem ocorrer reflexos ósseos na região da cabeça e do pescoço, como alterações no crescimento facial e anomalias oclusais.3,6
Não existe um tratamento para a EB, e os cuidados são direcionados para melhorar a qualidade de vida do paciente.(10) O médico-dentista deve estar familiarizado com a condição para fornecer um atendimento que evite lesões iatrogénicas e seja efetivo, incluindo orientações sobre higiene oral, dieta e a necessidade de terapias complementares, como o uso de laser de baixa potência para acelerar a cicatrização.3,4,11 Portanto, este artigo tem como objetivo relatar um caso que exemplifique o atendimento a um paciente com EBDR e aprimorar os protocolos existentes para o tratamento odontológico desses pacientes.
Relato de caso
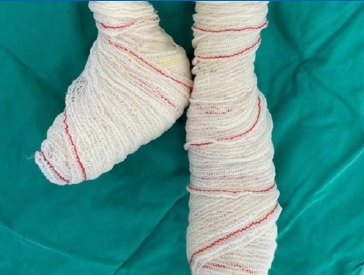
Paciente do sexo masculino, com 9 anos de idade, procurou atendimento odontológico devido a múltiplas cáries e feridas na boca. Relatou ser portador de EBDR diagnosticado desde o nascimento. Está constantemente a tomar um suplemento vitamínico do complexo D, ferro quelato glicinato para tratar anemia e haloperidol para tratamento psiquiátrico. Nunca foi submetido a qualquer cirurgia ou transfusão sanguínea. Relatou uma dieta pastosa e rica em sacarose. Ressaltou que o primeiro atendimento odontológico ocorreu tardiamente, aos 5 anos de idade. Durante o exame clínico geral, observou-se equimoses eritematosas no tronco e braço esquerdo, que estavam protegidos com curativos dérmicos (Figura 1). Apresentava também pseudosindactilia nos pés (Figura 2) e nas mãos (Figura 3), além de baixo peso corporal. No exame extraoral, notou-se a presença de miliária, equimoses, lesões ulceradas e eritematosas no rosto e na região semimucosa do lábio inferior (Figura 4).
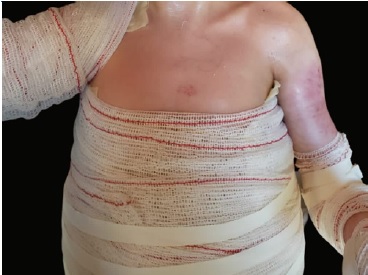
Figura 1 Paciente com presença de equimoses eritematosas no tronco e braço esquerdo e curativos dérmicos em tórax e em membros superiores
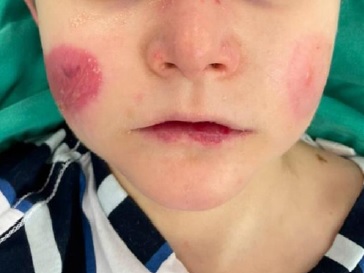
Figura 4 Paciente com miliária, equimoses e lesões ulceradas na face e na região semimucosa do lábio inferior
No exame intraoral, foram identificadas anquiloglossia, uma lesão ulcerada na comissura labial e na semimucosa do lábio inferior, acumulação de biofilme nos dentes 11 e 21, fraturas coronárias nos dentes anteriores inferiores (Figura 5). Além da anquiloglossia, observou-se que o paciente apresentava microstomia, lesões cariosas e fraturas coronárias nos dentes 17, 15, 14, 13, 11, 12, 21, 23, 24, 25, 26, 37, 35, 34, 44, 45 e 47 (Figura 6), juntamente com remanescentes radiculares nos dentes 16, 22, 36 e 46. Os resultados da radiografia panorâmica confirmam os achados clínicos mencionados (Figura 7).
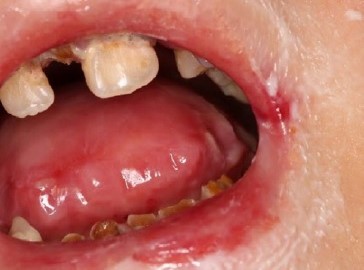
Figura 5 Presença de anquiloglossia, lesão ulcerada em comissura labial e na semimucosa do lábio inferior, acúmulo de biofilme nos dentes 11 e 21, e fraturas coronárias nos dentes anteriores inferiores
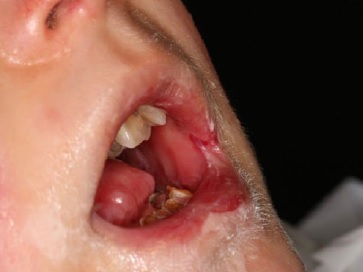
Figura 6 Presença de microstomia e anquiloglossia, cáries e fraturas coronárias nos dentes 35, 36 e 37
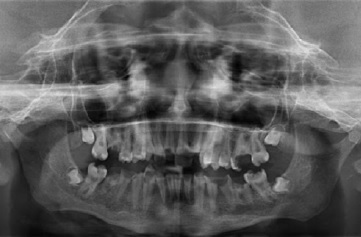
Figura 7 Radiografia panorâmica, evidenciando imagens radiolúcidas na coroa dos dentes 17, 14, 13, 11, 12, 21, 26, 37, 35, 34, 33, 32, 31, 41, 42, 43, 44, 45 e 47, sugestivas de lesões cariosas e/ou fraturas coronárias, presença de restos radiculares dos dentes 16, 22, 36 e 46 e os dentes 18,28,38 e 48 ainda não erupcionados
Com base na história clínica, exame físico e exame de imagem, foi proposto um protocolo de tratamento que inclui orientações gerais e cuidados pré, trans e pós-operatórios, idealmente realizados semanalmente. Devido às limitações de mobilidade, foi acordado um acompanhamento semestral, com consultas concentradas em três dias consecutivos a cada visita.
Durante todo o tratamento, foram utilizadas aplicações de BepantolR (Dexpantenol) nas mucosas do paciente, na luva do médico-dentista e nos instrumentos em contato direto com a cavidade bucal do paciente. Com o objetivo de evitar manipulação excessiva dos tecidos, traumas e administração de substância anestésica, foi realizado um selamento em massa com óxido de zinco e eugenol, técnica restauradora atraumática, além da aplicação de cloranfenicol, tetraciclina e óxido de zinco e eugenol (CTZ) nos dentes 11, 41 e 42, que apresentavam envolvimento pulpar.
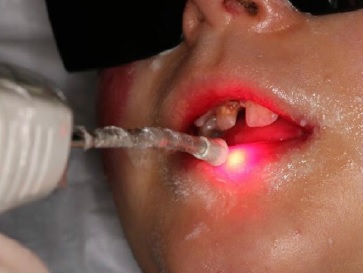
Antes e após todas as sessões de tratamento odontológico, nas consultas de controle semestrais e quando o paciente comparecia com necessidades de tratamento, foi realizada a terapia de biomodulação com laser de baixa potência (MMOptics - 100 mW) com o seguinte protocolo: infravermelho (2 J/cm2) - um ponto no centro das lesões vermelho (1 J/cm2) - 4 pontos circundando a periferia das lesões. O protocolo foi aplicado em todos os sítios com lesão, geralmente observadas nos lábios, língua, na mucosa jugal e no palato duro (Figura 8). Também foram irradiadas as regiões de traumas decorrentes do atendimento, como por exemplo nas comissuras labiais, língua e locais próximos ao procedimento odontológico.
O paciente recebeu orientações para utilizar uma escova bitufo ou convencional de cerdas macias cortadas ao meio, a fim de reduzir o trauma durante a escovagem, e realizar bochechos com Gluconato de Clorexidina a 0,12% duas vezes ao dia, durante 15 dias. Em relação à dieta, o paciente e seus familiares foram informados sobre a importância e necessidade de reduzir o consumo de alimentos cariogénicos e de realizar acompanhamento nutricional. Há 6 anos o paciente continua a ser acompanhado, com consultas semestrais ou conforme necessário.
Discussão e conclusões
Os pacientes com EB enfrentam significativas repercussões na sua qualidade de vida, abrangendo questões físicas relacionadas à estética e às múltiplas lesões dolorosas que afetam a pele e as mucosas. Além disso, enfrentam desafios econômicos associados aos custos médicos e aos cuidados com curativos para as feridas. É importante também considerar os impactos psicológicos e sociais que esses pacientes enfrentam.12,13 A EBDR é o subtipo que gera as piores consequências na cavidade oral, por isso os pacientes frequentemente apresentam microstomia, anquiloglossia, redução do fundo de saco vestibular, despapilação, múltiplas lesões vesiculares e ulceradas e fraturas dentárias.5,9A dificuldade de abrir a boca, a anquiloglossia e a limitação do movimento da língua dificultam a realização de uma higiene oral atraumática, levando ao acúmulo de biofilme, como observado neste caso clínico. Portanto, essa situação específica deste paciente e da maioria dos pacientes com EBDR, juntamente com uma dieta pastosa rica em sacarose, resulta em uma maior incidência de lesões cariogénicas e doença periodontal nesses pacientes.6 Ao mesmo tempo, os desafios para estabelecer uma dieta nutricional, devido à dificuldade de se alimentar sem causar traumatismos nos tecidos, levam a quadros de desnutrição, anemia e alterações no crescimento, todas essas alterações observadas neste caso.10,14,15
O paciente com EB deve ter a sua primeira consulta odontológica ainda nos primeiros meses de vida e realizar um acompanhamento regular com o médico-dentista, uma vez que as consequências da doença na cavidade oral parecem acompanhar o tempo de desenvolvimento da doença.11 Neste caso, o paciente foi ao médico dentista pela primeira vez aos 5 anos de idade. No entanto, falta conhecimento científico com foco no atendimento odontológico desses pacientes e, por se tratar de uma doença rara, poucos os médicos dentistas que possuem conhecimento e se sentem aptos a realizar o atendimento e acompanhamento desses pacientes.6,16Por isso, é importante relatar este caso clínico para orientar os médicos dentistas sobre o atendimento de pacientes com EBDR, além de melhorar a qualidade de vida deles. É igualmente importante que o médico dentista dê prioridade a consultas de curta duração, mesmo que isso implique em um maior número de sessões. Isso se deve ao fato de que os pacientes com EB podem sentir desconforto durante procedimentos prolongados, além do risco de surgirem novas lesões decorrentes de traumas mecânicos durante o tratamento odontológico.17
Os protocolos presentes na literatura foram amplamente explorados para estabelecer a conduta terapêutica neste caso clínico. O médico dentista deve avaliar a relação custo-benefício das técnicas utilizadas, procurando planos de tratamento individualizados, resolutivos e que minimizem os traumas.11,18
Assim, a técnica de tratamento restaurador atraumático deve ser utilizada sempre que possível. O uso de lubrificantes, como vaselina e Bepantol® (Dexpantenol), em todas as superfícies em contato com a mucosa e na pele do paciente é essencial para evitar a formação de bolhas e úlceras iatrogénicas.
A adequação do meio bucal deve ser realizada preferencialmente com materiais que se adaptem à presença de saliva, uma vez que a utilização de isolamento absoluto é considerada muito traumática para o tecido e desfavorecida anatomicamente em pacientes com EB. As propriedades do óxido de zinco e eugenol tornam-no um material de escolha para o selamento em massa, como foi feito neste caso.19 Sempre que possível, é ideal realizar isolamento relativo em pacientes com EB, utilizando cimento de ionómero de vidro, uma vez que é um tipo de restauração mais duradoura.20 Coroas dentárias fraturadas devem ser restauradas para evitar o atrito da sua superfície com a mucosa oral, como foi feito neste caso. Deve-se evitar a realização de procedimentos com anestesia local, como tratamento endodôntico convencional, uma vez que podem causar lesões.21 Como alternativa, existe o tratamento endodôntico não instrumental, no qual a técnica de instrumentação dos canais radiculares é substituída apenas pela utilização de pasta antibiótica, como o CTZ, que foi utilizado neste caso.22 É importante ressaltar que, embora a literatura preconize o uso de anestésico e isolamento absoluto para a realização da técnica, os procedimentos realizados em pacientes com EB devem ser adaptados para reduzir as lesões iatrogénicas.
A aplicação do laser de baixa potência aumenta a motilidade das células epiteliais e reduz a síntese de mediadores inflamatórios, o que resulta na prevenção de novas lesões, melhoria na resolução dos processos inflamatórios, redução da dor e do inchaço, além da preservação dos tecidos e nervos adjacentes à lesão.22 O protocolo de aplicação do laser de baixa potência infravermelho (2 J) e vermelho (1 J) foi realizado nas lesões ulceradas deste paciente com EBDR nas regiões dos lábios, língua, mucosa jugal e palato duro, antes e após o tratamento odontológico, o que resultou em bons resultados.
O médico dentista também deve orientar os responsáveis pelo paciente com EB sobre a prática da higiene oral utilizando escovas unitufo ou escovas convencionais de cerdas macias cortadas, a fim de reduzir o trauma durante a escovação.18
Deve ser utilizado um dentífrico fluoretado não abrasivo e realizado um constante lubrificação dos lábios, bem como bochechos com clorexidina a 0,12%, quando necessário. A dieta deve ser líquida ou pastosa e com baixo teor de sacarose.
O paciente com EB geralmente enfrenta um grande impacto na sua qualidade de vida, especialmente no caso do subtipo EBDR.10 Assim, é essencial que o paciente seja acompanhado por uma equipe de cuidados multidisciplinares, que inclua os cuidados odontológicos.16 Portanto, os médicos dentistas devem possuir um bom conhecimento dessa condição para estarem aptos a fornecer atendimento ambulatorial e orientações para os cuidados pessoais, com o objetivo de contribuir para a melhoria da qualidade de vida desses pacientes. Para além disso, é imperativo que as entidades governamentais estimulem e financiem pesquisas científicas com o intuito de ampliar o conhecimento acerca da qualidade de vida dos pacientes com EB. Essas pesquisas também permitiriam a disseminação de orientações aos familiares, bem como o desenvolvimento de protocolos e novos fármacos destinados ao tratamento das lesões.13 Tal abordagem resultaria em melhorias físicas, psicológicas e de integração social, promovendo um cuidado de saúde mais abrangente ao paciente e favorecendo a inclusão cultural, social e económica.