Introdução
O Líquen Plano (LP) é uma doença inflamatória, de caráter crónico e recidivante, de causa ainda desconhecida que pode apresentar‑se em mucosa e pele.1,2É a mais comum das doenças dermatológicas com manifestações bucais, denominando‑se de Líquen Plano Bucal (LPB).3 A prevalência estimada do LPB é de 0,5 a 3% na população geral,4acometendo mais mulheres do que homens, entre a terceira e a quarta décadas de vida, em uma proporção de 3:2.1,2,5
A etiologia do LPB ainda permanece controversa, embora o seu mecanismo de patogênese possa ser explicado pela interacção entre linfócitos T citotóxicos e queratinócitos basais.
Os linfócitos T CD8+ induzem a apoptose dos queratinócitos da camada basal através da liberação de citocinas, levando à destruição da membrana basal.2,6-9Fatores ambientais, emocionais, genéticos ou sistémicos têm sido investigados para o esclarecimento da etiologia desta lesão.7,10-13
O LPB é classificado clinicamente nas formas reticular, erosiva, bolhosa, atrófica, papular e placa, com seu aspecto clínico geralmente polimórfico. Os dois tipos mais prevalentes são o reticular e o erosivo. Apesar do primeiro ser a forma clínica mais comum, acometendo, sobretudo, a mucosa jugal posterior, o tipo erosivo é mais significativo por as lesões estarem geralmente acompanhadas de sintomas que variam de desconforto leve à grave, podendo afetar a qualidade de vida dos indivíduos com a doença.12 Normalmente, as lesões de LPB estão localizadas bilteralmente em mucosa jugal posterior, entretanto, outros sítios podem ser afetados como a região de dorso de língua, mucosa labial ou gengiva.12,14
O diagnóstico histopatológico do LPB deve incluir a presença de uma zona bem definida, tipo banda, de um infiltrado de células, especialmente de linfócitos, confinadas na parte superficial do tecido conjuntivo, sinais de degeneração ou liquefacção da camada basal e ausência de displasia epitelial.6,12,15
A Organização Mundial de Saúde classifica o LPB como uma desordem potencialmente maligna que pode evoluir para o câncer oral,8,15sendo, importante o acompanhamento dos indivíduos diagnosticados com esta lesão a longo prazo, mantendo‑os sob estreita vigilância.
O conhecimento do perfil clínico e epidemiológico do LPB facilita o entendimento da distribuição da doença, conforme as características próprias do ambiente onde está sendo analisada.16 Deste modo, objetivo deste estudo foi descrever o perfil clínico‑epidemiológico dos casos de LPB do município de Feira de Santana e da microrregião que foram diagnosticados no Centro de Referência de Lesões Bucais (CRLB) da Universidade Estadual de Feira de Santana (UEFS), no período de 2005 a 2020.
Material e métodos
Trata‑se de um estudo descritivo, retrospetivo de série de casos, baseado em dados secundários dos registros de prontuários dos indivíduos atendidos do CRLB‑UEFS, Brasil, entre os anos 2005 e 2020. O presente estudo foi aprovado pelo Comitê de Ética em Pesquisa em Seres Humanos da Universidade Estadual de Feira de Santana.
Os registros do laboratório de Histopatologia da instituição foram revisados, a partir dos quais foram identificados os casos com diagnóstico histopatológico de LPB. A partir de então, foi realizada a coleta dos dados contidos nos prontuários, com auxílio de uma ficha específica padronizada.
Foram coletadas informações sobre as variáveis sociodemográficas (idade, género, raça/cor, escolaridade, renda, situação de trabalho e situação conjugal); condições sistémicas; estilo de vida (hábito tabágico e alcoólico) e dados clínicos referentes à lesão (apresentação clínica e localização anatómica).
A variável raça/cor da pele (branca, preta, amarela, parda, indígena ou sem declaração) foi descrita de acordo com o Instituto Brasileiro de Geografia e Estatística (IBGE).17Quanto à escolaridade, os indivíduos foram classificados: analfabetos; com ensino fundamental incompleto/completo; ensino médio incompleto/completo ou ensino superior incompleto/completo. A variável situação conjugal foi categorizada em: indivíduos com companheiro(a) (casados/união estável) e sem companheiro(a) (solteiros/divorciados/viúvos). As formas clínicas do LPB (reticular e em placa) foram categorizadas em lesões brancas e as formas (atróficas e erosivas), em lesões vermelhas.
Os dados obtidos inicialmente foram analisados de forma descritiva. Em seguida, foi realizado o Teste Exato de Fisher para avaliar a associação entre a variável forma clínica com as variáveis género e localização anatómica. O nível de significância utilizado foi de 5%, em que p≤0,05 é considerado significante.
A análise foi realizada com o auxílio do programa estatístico SPSS (Statistical Package for the Social Sciences) na versão 17.0 (SPSS Inc., Chicago, IL, USA).
Resultados
Foram diagnosticados 47 casos de LPB através do exame clínico‑histopatológico. A média de idade foi de 49,51(±14,61) anos, com maior número de casos na faixa etária de 40‑60 anos (44,20%).
A maioria dos indivíduos era do género feminino (70,20%), da raça/cor parda e preta (76,6%), apresentava companheiro(a) (51,10%) e escolaridade no ensino fundamental (38,30%). A análise da situação de trabalho demonstrou que 87,20% dos investigados eram ocupacionalmente ativos e apresentavam renda familiar entre um e três salários mínimos (72,30%). Cerca de 40% apresentavam doença sistémica, 27,70% eram fumadores e 44,70%, alcoólicos (Tabela 1).
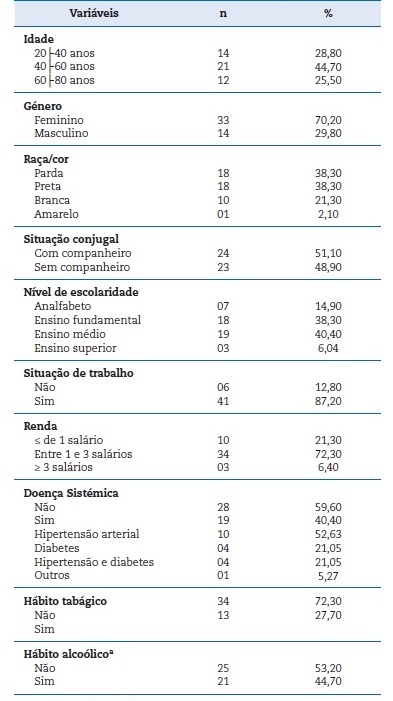
Tabela 1 Características sociodemográficas, condições sistémicas e estilo de vida dos indivíduos com LPB diagnosticados no CRLB‑UEFS, 2005‑2020 (n=47).
a 1 caso sem informação.
As formas clínicas mais frequentes foram a reticular e a erosiva, representando, respectivamente, 80,90% e 10,60% dos casos (Tabela 2). As lesões brancas acometeram a mucosa jugal com maior frequência (57,40%) e, alguns indivíduos (14,90%) apresentaram lesões em mais de um sítio anatómico (Figura 1).
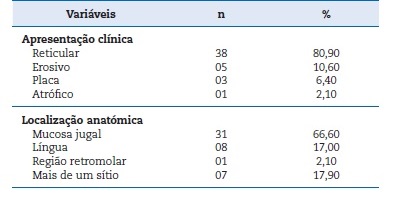
Tabela 2 Apresentação clínica e localização anatómica das lesões de LPB diagnosticadas no CRLB‑UEFS, 2005‑2020 (n= 47).
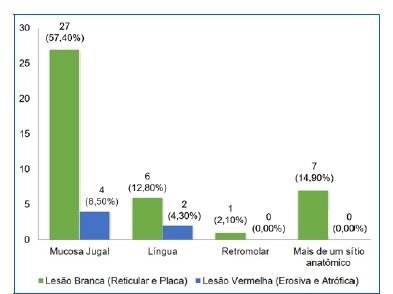
Figura 1 Apresentação clínica e localização anatómica das lesões de LPB diagnosticadas no CRLB‑UEFS, 2005‑2020 (n= 47)
Não houve associação estatisticamente significante entre apresentação clínica e género (p=0,34), além da localização anatómica (p= 1,0) (Tabela 3).
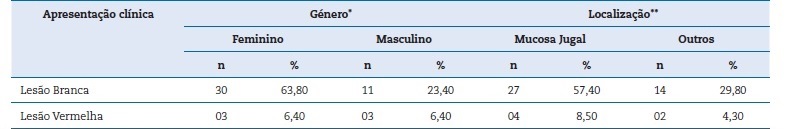
Tabela 3 Distribuição das variáveis referentes à associação entre a apresentação clínica, género e localização anatómica das lesões de LPB diagnosticadas no CRLB‑UEFS, 2005‑2020 (n= 47).
* Teste Exato de Fisher (p=0,34); ** Teste Exato de Fisher (p=1,0).
Discussão
O LPB acomete com mais frequência indivíduos do género feminino14,18-20entre a quarta e a sexta décadas de vida,7,19,20 estando os nossos achados de acordo com a literatura. Com relação à variável raça/cor, a maioria (78,90%) dos indivíduos com LPB referenciou ser pretos ou pardos, o que contrapõe os resultados de alguns autores que observaram uma maior predominância da doença em brancos.7,14Esta discordância pode ser justificada pela miscigenação da população da região da Bahia, com maior presença de indivíduos pardos e pretos.
Neste estudo, o maior percentual de indivíduos acometidos apresentava escolaridade no nível fundamental e eram ocupacionalmente ativos, com uma renda familiar entre 1 e 3 salários mínimo. Escolaridade e situação ocupacional não têm sido reportadas como fatores que compõem a possível rede de causalidade do LPB. Entretanto, tais variáveis têm sido apontadas como contribuintes importantes para a exacerbação da ansiedade, depressão e estresse, como reportado por alguns autores,21,22fatores estes relacionados ao LPB em alguns estudos.1,23
Com relação ao estilo de vida, a maioria dos pacientes deste estudo não possuíam hábitos tabágicos (72,3%) e alcoólicos (55,3%), resultados semelhantes aos encontrados por outro autores.24Os resultados do estudo retrospetivo realizado por Fang et al.,25envolvendo uma série histórica de 55 anos, indicaram um baixo risco de transformação maligna do LPB. Entretanto, indivíduos idosos, com a forma erosiva da doença e hábitos tabágicos e alcoólicos, eram os mais vulneráveis a esta transformação.
No presente estudo, 40,40% dos indivíduos relataram ter alguma doença sistémica, tais como hipertensão arterial e diabetes mellitus. De acordo com os resultados encontrados por Vilanova et al.7 em um estudo envolvendo 52 casos de LPB, a gastrite foi a doença mais frequente na amostra estudada, correspondendo a 17,30% dos casos investigados, seguida da hipertensão (15,38%) e diabetes mellitus (3,84%). A prevalência de hipertensão arterial e diabetes mellitus em indivíduos com LPB têm sido observada em alguns estudos, porém a influência que estas alterações sistémicas exercem na etiologia e no curso clínico da doença ainda não foi esclarecida.25
Alguns indivíduos podem experimentar reações ou lesões liquenóides orais (LLO) que são, clínica e/ou microscopicamente, semelhantes ao LPB. Estas são assim chamadas pois as causas mais comuns destas reações são drogas e contato com materiais restauradores.26 Os medicamentos mais comummente associados a esse tipo de lesão são os anti‑hipertensivos, hipoglicemiantes orais, anti‑inflamatórios não‑esteróides, antiartríticos, drogas psicoativas, antiparasitários e antimicrobianos.23,27O material dentário mais frequentemente envolvido com as LLO é o amálgama, devido ao alto teor de mercúrio presente em sua composição.28,29Clinicamente, diferem do LPB por serem geralmente unilaterais,27 aparecerem em sítios considerados infrequentes para o LPB, como o palato, e pelo fato de estarem localizadas próximas ao agente causal, quando se tratar de reação alérgica por contato.1,29
Portanto, o diagnóstico do LPB deve ser estabelecido com base na história da doença, nas características clínicas e no exame histopatológico, podendo ser realizada imunofluorescência para os casos não conclusivos. A presença de lesões orais típicas e de lesões de pele, muitas vezes, pode ser suficiente para determinar o diagnóstico clínico de LPB.1 No entanto, a realização de biópsia é necessária para diferenciar os casos da doença de outras lesões orais brancas ou ulcerativas crónicas, incluindo queratoses reativas, candidose crónica hiperplásica, displasia epitelial e lúpus eritematoso discóide, além de excluir a presença de displasias ou indícios de malignidade.2,11
A forma clínica da doença mais observada foi a reticular, por vezes envolvendo mais de um sítio anatómico, estando este achado de acordo com outros estudos.3,12-14,18Na maioria dos casos esta forma clínica não provoca sintomas e se apresenta geralmente de forma bilateral em região posterior de mucosa jugal sob a forma de um rendilhado de estrias brancas que se entrecruzam, conhecidas como estrias de Wickham. No entanto,
esses achados contrapõem os de Bermejo‑Fenoll et al.30e Gümrü,24que encontraram uma predominância da forma erosiva, a segunda mais frequente do nosso estudo. Barbosa et al.23acreditam que devido as lesões erosivas serem sintomáticas, há uma maior procura dos indivíduos com esta forma clínica aos serviços de saúde para o controle dos sintomas.
Com relação à localização da lesão, a mucosa jugal foi a mais acometida (66,60%) corroborando com os dados da literatura.7,14,18-20,26De acordo com alguns autores, esta localização anatómica é a de maior frequência para o LPB reticular.7,18
Para Souza & Rosa19 a predileção por essa região é devido a influência do grau de ceratinização e espessura epitelial tornando a lesão mais visível clinicamente em comparação a outras regiões da mucosa oral.
No presente estudo, não houve diferença entre a apresentação clínica e a variável género e, tampouco com a localização anatómica. De maneira similar, Budimir et al.18analisaram retrospetivamente 563 pacientes, sendo estes, maioritariamente mulheres (73,50%), acometidas principalmente pelo LPB reticular (64,80%) em mucosa jugal (82,40%), entretanto, não encontrou diferença estatística significante ao comparar o género com essas duas variáveis.
Apesar dos diversos estudos a respeito do LPB, sua etiologia segue desconhecida e patogénese incerta.9,31Desta forma, o manejo do LPB é considerado um desafio,9 e objetiva, sobretudo, a redução da inflamação e consequente alívio dos sintomas.32Dentre as terapias tópicas já propostas estão os corticosteróides, inibidores da calcineurina, ciclosporina, retinóides e rapamicina; e as sistémicas envolvem o uso de corticosteróides, imunomoduladores, antimicrobianos, retinóides, mesalamina, curcuminóides e agentes biológicos.33,34Nesse contexto, com os avanços na biologia molecular, o uso de agentes biológicos vem crescendo e com resultados promissores, entretanto, estudos mais robustos são necessários.33
Por se tratar de um estudo descritivo, as variáveis analisadas não permitem inferir causalidade. Entretanto, os resultados do presente estudo reiteram a importância de analisar a história da doença, suas características clínicas e histopatológicas para o diagnóstico conclusivo do LPB. Ademais, contribuem para um melhor entendimento do perfil clínico‑epidemiológico dos indivíduos, auxiliando os profissionais do CRLB‑UEFS e de outros Serviços no desenvolvimento de estratégias e ações destinadas ao diagnóstico e tratamento desta lesão. Entretanto, para um melhor esclarecimento dos factores etiológicos relacionados ao LPB novos estudos longitudinais devem ser realizados.
Conclusões
A maioria dos indivíduos com LPB diagnosticados no CRLB era mulher, com idade superior a 40 anos, de cor preta ou parda, escolaridade no ensino fundamental e ocupacionalmente ativos, não sendo fumadores nem consumindo bebidas alcoólicas.Clinicamente, a forma reticular foi a predominante e com localização em mucosa jugal.