Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Arquivos de Medicina
versão On-line ISSN 2183-2447
Arq Med vol.26 no.1 Porto fev. 2012
ARTIGO DE REVISÃO
Micobacterioses Não-Tuberculosas -Das Manifestações Clínicas ao Tratamento
Mycobacteria other than tuberculosis
Ana Antunes1,4, Filipa Viveiros1, Aurora Carvalho1,2, Raquel Duarte1,2,3,4
1Serviço de Pneumologia do Centro Hospitalar Vila Nova de Gaia/Espinho, EPE
2Centro de Diagnóstico Pneumológico de Vila Nova de Gaia
3Centro de Referência Regional para a Tuberculose Multirresistente da Região de Saúde do Norte
4Faculdade de Medicina da Universidade do Porto
RESUMO
As micobactérias não-tuberculosas são organismos ubíquos tendo sido identificadas cerca de 125 espécies potencialmente patogénicas. A manifestação clínica mais frequente da infecção por estes agentes é a doença pulmonar crónica. O tratamento da doença surge como pouco profícuo, dados os sintomas – muitas vezes frustes, e a longa duração do tratamento que infrequentemente conduz à erradicação da mesma. É objectivo deste artigo rever as principais formas de doença por micobactérias não-tuberculosas e o seu tratamento.
Palavras-chave: micobactérias não-tuberculosas; manifestações clínicas; tratamento
ABSTRACT
Mycobacteria other than tuberculosis are ubiquitous organisms. it had been identified about 125 potentially pathogenic species. The most common clinical manifestation of infection by these agents is chronic lung disease. The treatment of the disease appears not to be very rewarding, given the symptoms -often mild, and the long time of treatment that infrequently leads to eradication. The aim of this article is to review the main forms of disease caused by mycobacteria other than tuberculosis and their treatment.
Key-words: mycobacteria other then tuberculosis; clinical manifestations; treatment
Introdução
São consideradas micobactérias não-tuberculosas (mycobacteria other than tuberculosis -MOTT) todas aquelas que não pertencem ao mycobaterium tuberculosis complex (Mycobacterium tuberculosis e Mycobacterium bovis) e ao Mycobacterium leprae, tendo sido identificadas mais de 125 espécies capazes de causar doença nosseres humanos.
São microorganismos ubíquos comummente isolados a partir do solo e de fontes de água natural ou canalizada. Não há evidência de transmissão animal/ humana ou humana/humana, resultando a doença de exposição ambiental, embora a fonte de infecção não seja geralmente encontrada.1 nos países industrializados a taxa de incidência ronda os 1-2 casos por 100 000 habitantes, mas como as micobacterioses atípicas não são doenças de declaração obrigatória, a sua verdadeira incidência é desconhecida.2
A manifestação clínica mais frequente é a doença pulmonar crónica correspondendo a 90% dos casos, seguida da doença disseminada, da infecção dos gânglios linfáticos e da doença da pele/tecidos moles.
Após a inoculação no organismo, as micobactérias sofrem fagocitose por parte dos macrófagos. Uma vez no meio intracelular, as micobactérias levam à produção de il-12 por parte destes. A il-12 estimula a secreção de ifn-? que promove a activação dos neutrófilos e macrófagos com a produção de tnf-a e consequente morte de patógeneos intracelulares, onde estão incluídas as micobactérias. Defeitos na imunidade humoral (produção de il-12, ifn-?, tnf-a e seus receptores) e na imunidade celular – essencial para o controlo de patógeneos intracelulares, predispõem para a doença disseminada por MOTT.3 A existência de doença pulmonar estrutural predispõe ao desenvolvimento de doença respiratória por micobactérias não-tuberculosas quer por compromisso das defesas primárias (ex. compromisso da clearance ciliar nas bronquiectasias), quer por defeitos genéticos presentes (ex. associação de alguns genótipos de fibrose quística e doença micobacteriana). Interessante é a associação entre um determinado morfotipo feminino – biótipo longilíneo, escoliose, pectus excavatum, prolapso da válvula mitral e hipermobilidade articular – e a susceptibilidade à infecção por micobactérias não-tuberculosas.4 Desconhece-se se essa susceptibilidade surge de características genéticas traduzidas por tal morfotipo, ou se esse morfotipo condiciona circunstâncias, como má drenagem das secreções traqueobrônquicas, que favorecem a infecção micobacteriana.
Apresentação clínica
Doença Pulmonar
A doença pulmonar crónica constitui a manifestação clínica mais comum das MOTT, sendo a maioria dos casos provocados pelo mycobacterium avium complex (M. avium e M. intracellulare)e M. kansasii. O risco de infecção está aumentado na presença de imunossupressão e de doença pulmonar estrutural – em particular, DPOC e bronquiectasias, mas também fibrose quística, pneumoconioses, fibrose pulmonar. A ocorrência prévia de tuberculose pulmonar com sequelas também aumenta o risco de infecção por MOTT.5 Os sintomas provocados pela infecção activa são inespecíficos e semelhantes aos de uma doença estrutural previamente existente – tosse crónica ou recorrente, expectoração, dispneia. As hemoptises são raras. Sintomas constitucionais, frequentemente associados à tuberculose pulmonar – febrícula, astenia, hipersudorese nocturna, emagrecimento – podem ser registados. A doença pulmonar por MOTT pode ser dividida em 3 tipos com epidemiologia, curso clínico e manifestações radiológicas distintas: doença cavitária fibronodular, doença nodular bronquiectiásica e pneumonite de hipersensibilidade like.
Doença Cavitária Fibronodular
A doença cavitária fibronodular é reconhecida como a manifestação tradicional da infecção pulmonar por micobactérias não-tuberculosas. Atinge sobretudo indivíduos do sexo masculino entre a 4ª e 5ª década de vida, estando associada ao tabagismo, alcoolismo e DPOC. Tosse, sintomas constitucionais e mesmo hemoptises, são comuns. Radiologicamente tem apresentação muito parecida com a tuberculose pulmonar com o aparecimento de imagens fibrocavitárias nos vértices pulmonares. As cavitações tendem a apresentar paredes finas com o parênquima em redor não tão condensado como na tuberculose pulmonar. O atingimento pulmonar é mais contíguo, não seguindo um padrão broncogénico e é registado um maior envolvimento da pleura contígua às áreas afectadas. Também se pode manifestar sob a forma de nódulo pulmonar solitário sem cavitação (sobretudo as infecções por MAC). O estudo por telerradiografia torácica é suficiente, não sendo necessário recorrer à tomografia computorizada (TC) para uma boa caracterização da doença. Contudo, a existência de tal quadro é compatível com tuberculose pulmonar (TP) e só o isolamento microbiológico permite um diagnóstico definitivo. A doença pulmonar é rapidamente progressiva e sem tratamento pode levar a cavitação e fibrose pulmonar extensa com insuficiência respiratória.6
Doença Nodular Bronquiectásica
A doença nodular bronquiectiásica ocorre mais frequentemente em mulheres caucasianas acima dos 70 anos de idade, sem história de doença pulmonar. As pacientes partilham um morfotipo particular: biótipo longílineo, pectum excavatum, cifoscoliose, hipermobilidade articular e prolapso da válvula mitral. A telerradiografia do tórax revela pequenos nódulos periféricos com distribuição broncovascular, mas é a TC, preferencialmente de alta resolução, que permite uma melhor caracterização do atingimento pulmonar – nódulos com padrão de distribuição tree-in-bud e bronquiectasias focais cilíndricas a nível do lobo médio e língula. Esta distribuição anatómica resulta das anomalias torácicas (pectum excavatum e cifoscoliose) que prejudicam a clearance mucociliar a esses níveis. Esta forma da doença é mais indolente e progride lentamente durante anos, contudo a ausência de intervenção durante o seu curso pode levar a disfunção pulmonar grave com morte dos pacientes.6
Pneumonite de Hipersensibilidade
Entidade recentemente descrita afectando sobretudo pacientes jovens e não fumadores. É comummente referida como pulmão da banheira quente. isto porque epidemiologicamente está associada à frequência de termas, spas e piscinas públicas aquecidas. Nestes locais, o uso de desinfectantes que eliminam a restante microflora, as temperaturas mais elevadas e o ambiente húmido favorecem o crescimento das MOTT, sobretudo as pertencentes ao MAC. O curso da doença é frequentemente subagudo manifestando-se por tosse, dispneia e febre, podendo progredir até à insuficiência respiratória hipoxémica. A telerradiografia torácica revela infiltrados nodulares difusos e a TC pode mostrar áreas em vidro despolido. Contrariamente a outras formas de pneumonite de hipersensibilidade e à sarcoidose, os nódulos apresentam distribuição centrolobular ou broncocêntrica. histopatologicamente é caracterizada pela presença simultânea de granulomas não-necrotizantes e pneumonia em organização, sendo essencial o isolamento da micobactéria para que possa ser feito o diagnóstico. Para além da evicção ambiental e do tratamento com antibacilares, nesta forma da doença pulmonar é recomendado o uso de corticoides sistémicos diminuindo a inflamação e promovendo as trocas gasosas. O prognóstico é bom, com uma rápida resolução dos sintomas após o início do tratamento.7
Outras manifestações
Linfadenite Micobacteriana
A linfadenite é uma manifestação invulgar da infecção por micobactérias não-tuberculosas, sendo extremamente rara em adultos não-infectados pelo vírus da imunodeficiência humana (VIH), sendo primariamente uma doença pediátrica.8 De facto, em crianças, a linfadenite cervical é mesmo a manifestação mais comum da infecção por MOTT. A doença é insidiosa e raramente acompanhada por sintomas constitucionais. Os gânglios mais atingidos são os cervicais, submandibulares, submaxilares e pré-auriculares. em mais de 90% dos casos o atingimento envolve apenas um gânglio, que de forma não-dolorosa, aumenta progressivamente de tamanho. O crescimento rápido com ruptura e fistulização é raro. Aquando da suspeita de linfadenite micobacteriana é obrigatória a cultura da micobactéria a partir de macerado do gânglio linfático, devendo o tecido ser obtido por biopsia excisional de forma a prevenir a formação de fístulas. O principal agente etiológico é o M. avium, seguido do M. scrofulaceum, M. malmoense e M. haemophilum. É obrigatória a exclusão do M. tuberculosis, sobretudo em adultos, onde este é o principal agente etiológico das linfadenites micobacterianas.9
Doença Cutânea, Óssea e dos Tecidos Moles
Quase todas as espécies de micobactérias já identificadas são capazes de condicionar infecção da pele e do tecido subcutâneo, sendo o M. fortuitum, o M. abcessus, o M. chelonae, o M. marinum e o M. ulcerans os principais agentes isolados. Para além de abcessos cutâneos em locais de solução de continuidade, estão descritos casos de osteomielite e granulomas tenossinovais. A infecção nosocomial de cateteres de longa duração, locais de inserção de drenos e feridas cirúrgicas estão também descritas.
Doença Disseminada
A forma disseminada da doença por MOTT é quase exclusiva de doentes em estadio 3 (linfócitos T CD4+ <200) da infecção por VIH, sendo rara entre outras populações de imunodeprimidos. Nos doentes com SIDA (síndrome de imunodeficiência Adquirida), o risco de doença disseminada aumenta com a diminuição do número de linfócitos t cD4+, estando recomendada quimioprofilaxia a partir das 50 células/mm3. Azitromicina 1200mg/semana ou claritromicina 1000mg/dia são regimes de eficácia já comprovada. rifabutina 300mg/dia também é eficaz, mas menos tolerada. O principal agente é o M. avium, seguido do M. kansasii. A doença manifesta-se por febre, anemia, hipersudorese nocturna, emagrecimento e hepatoesplenomegalia, sintomas que podem ser reflexo de numerosas outras condições patológicas no doente infectado pelo VIH. Em 90% dos casos o diagnóstico etiológico é conseguido por hemoculturas. Nos restantes casos, perante a suspeita diagnóstica e a ausência de isolamento no sangue, poder-se-á recorrer a biopsia hepática, óssea ou cutânea. A eficácia terapêutica está dependente, não só do tratamento dirigido à infecção micobacteriana, mas também do tratamento da infecção retrovírica, com redução da carga viral e aumento da contagem linfocitária. O início da terapêutica anti-retrovírica em doentes com a forma disseminada da doença pode ser acompanhado pelo surgimento de linfadenite supurativa dolorosa, infiltrados pulmonares e abcessos cutâneos, resultantes duma reacção inflamatória local por parte do sistema imunitário em reconstrução contra as populações indolentes de micobactérias atípicas.10 Na tabela que se segue estão sumarizadas as principais formas de doença por MOTT.

Tratamento
O tratamento das micobacterioses não-tuberculosas é pouco recompensador. Grande número de doentes apresenta sintomas mínimos, e a duração prolongada do tratamento, assim como os seus custos e efeitos adversos, fazem com que eles o descrevam como pior do que a doença, sendo rara a erradicação da mesma. Daqui se depreende que a decisão de tratar deve ser muito bem ponderada, tendo em conta o risco de progressão da doença e a exposição desnecessária a toxicidade farmacológica e a custos acrescidos, assim como, o padrão e extensão da doença, a espécie de MOTT envolvida e o estado geral do paciente. Antes de ser iniciado o tratamento há que ter o diagnóstico de certeza. Na tabela que se segue são apresentados os critérios de diagnóstico de doença pulmonar por MOTT.

Doença afectando grandes áreas pulmonares ou provocada por micobactérias consideradas quimiossensíveis deve ser tratada farmacologicamente. Doença pulmonar localizada, especialmente aquela provocada por MOTT difíceis de tratar pode ser manejada através da cirurgia de ressecção pulmonar sempre acompanhada de terapêutica médica. A vigilância clínica sem tratamento é também uma opção, sobretudo nos pacientes com doença lentamente progressiva que se prevê que seja difícil de tratar. uma palavra em particular para a pneumonite de hipersensibilidade like, cujo tratamento preconizado consiste na evicção da exposição acompanhada de corticoterapia sistémica, embora alguns autores recomendem um curto curso de 3 a 6 meses de tratamento com antibióticos.11
Para aqueles que iniciam tratamento, um objectivo razoável será a melhoria sintomática, radiológica e microbiológica, não sendo a cura da infecção um objectivo exequível em todos os doentes.2 A terapêutica das micobacterioses não-tuberculosas deverá incluir múltiplos fármacos de modo a actuar em simultâneo em diferentes mecanismos e evitar o desenvolvimento de resistências.2,3 O sucesso terapêutico é definido pela resolução ou controlo dos sintomas e conversão das culturas da expectoração. As culturas de expectoração deverão ser feitas mensalmente para avaliação da resposta terapêutica e servir de guia para a decisão da duração do tratamento. A melhoria clínica surge habitualmente por volta dos 4-6 meses de tratamento e a negativação das culturas por volta dos 6-12 meses. O tratamento deve ser mantido durante 12 meses após a obtenção de culturas negativas, daí que a duração média deste ronde os 18-24 meses. É considerada falência terapêutica quando não há melhoria clínica após 6 meses ou quando há persistência da positividade das culturas após 12 meses de tratamento. A falência é comum, podendo ser devida a não-adesão, anomalias estruturais (bronquiectasias) ou resistência aos fármacos.
Em relação ao tratamento, há alguns anos, as MOTT foram divididas em 2 grandes grupos. As fáceis de tratar, das quais o M. kansasii é o melhor exemplo, e as difíceis de tratar, tipificadas pelo MAC. Apesar do surgimento de novos fármacos, nomeadamente, dos macrólidos, ter alterado as perspectivas de tratamento, pode afirmar-se que duma forma geral este cenário se mantém.
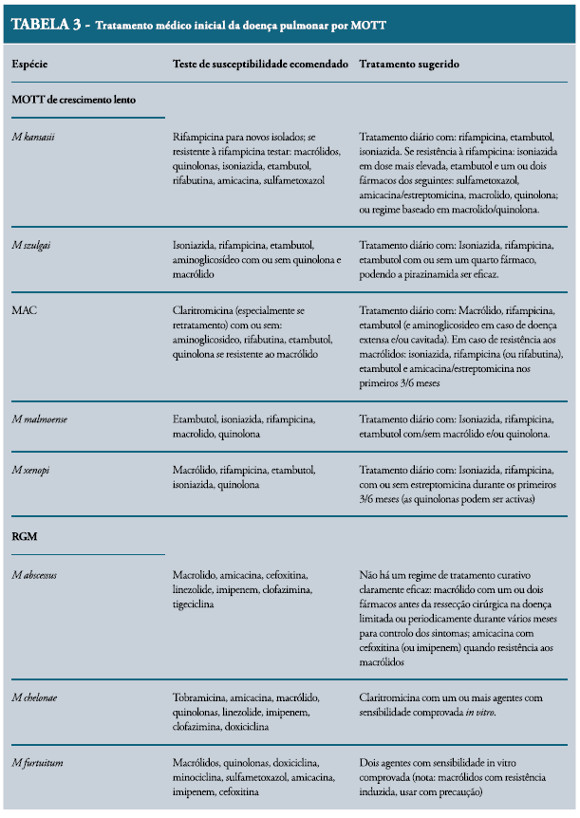
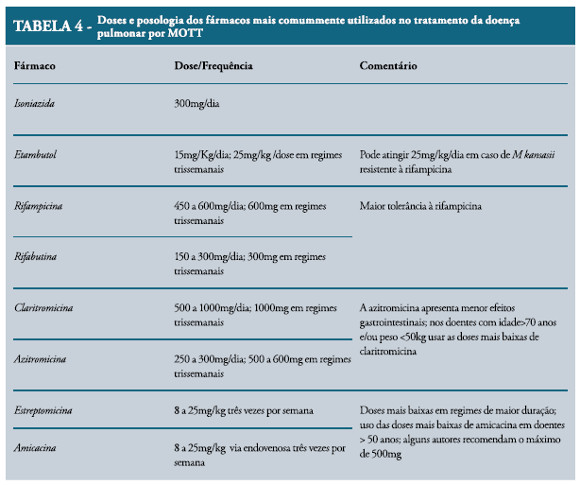
A doença pulmonar provocada pelo M. kansasii e M. szulgai habitualmente responde bem ao tratamento farmacológico. Os regimes usualmente utilizados incluem rifampicina 450-600mg/dia, etambutol – 25mg/kg durante 2 meses e depois 15mg/kg até ao final do tratamento – e isoniazida 300mg/d.3,11 Quando a doença pulmonar é grave ou extensa pode ser adicionado um aminoglicosídeo ao esquema, por norma estreptomicina 0.5 a 1 g ev três vezes por semana durante os 2-3 meses iniciais.11 A demonstração da sensibilidade in vitro do M. kansasii à claritromicina deu azo a que esta seja usada nos pacientes intolerantes ao esquema referido e nos casos de re-tratamento, sobretudo quando existe resistência à rifampicina.
MAC, M. simiae, M. xenopi, M.malmoense são mais difíceis de tratar, sobretudo se a doença for extensa. Os macrólidos – claritromicina e azitromicina – são neste momento a pedra angular do tratamento da doença pulmonar por MAC. No esquema terapêutico, para além dos macrólidos, deve estar incluído etambutol e rifampicina nas doses já referidas. Embora esteja descrita uma eficácia ligeiramente inferior da azitromicina (250-300mg/dia) esta é melhor tolerada que a claritromicina (500-1000mg/dia). A adição dum aminoglicosídeo durante 2-3 meses deverá ser feita nos pacientes com doença cavitária, extensa ou com elevada contagem de bacilos no esfregaço. Apesar de poder ser realizado tratamento intermitente (três vezes por semana) este está contra-indicado nos pacientes com DPOC, doença cavitária ou previamente tratados contra o MAC.
Dentro das MOTT de difícil tratamento encontramos as micobactérias de crescimento rápido – (RGM – rapidly growing mycobacteria) onde se incluem M. fortuitum, M. abcessus e M. chelonae. Estas não respondem aos agentes farmacológicos habitualmente usados nas micobacterioses. Quando o tratamento se torna obrigatório deve ser guiado pelo resultado de testes de sensibilidade a fármacos. Devem ser testados a amicacina, claritromicina, quinolonas (sobretudo a moxifloxacina), sulfametoxazol, doxiciclina, imipenem, linezolide e tigeciclina. O M. fortuitum e o M. chelonae devem ser tratados com duas ou mais drogas de acordo com o teste de sensibilidade. O tratamento de outras condições patológicas que predisponham para estas infecções (ex. alterações da motilidade esofágica) também deve ser feito. O M. abcessus apresenta-se como a RGM de mais difícil tratamento farmacológico. Como a doença provocada por este agente é frequentemente de progressão lenta e envolve pacientes mais idosos, a vigilância clínica exclusiva pode estar recomendada. Tratamento com um macrólido e um dos seguintes fármacos – amicacina, cefoxitina ou imipenem – por via endovenosa durante 2 ou 4 meses pode ser útil para a redução dos sintomas. se a doença for localizada e o doente um bom candidato cirúrgico, a ressecção cirúrgica precedida e seguida de tratamento farmacológico deve ser considerada. Nas tabelas que se seguem estão exemplificados os principais esquemas terapêuticos usados no tratamento da doença pulmonar por MOTT e as respectivas doses.
Referências
1. Von Reyn Cf, Arbeit Rd, Horsburgh Cr, et al. Sources of Disseminated Mycobaterium Avium Infection in Aids. J Infect 2002; 44: 166-70. [ Links ]
2. Lettieri C. Nontuberculous Mycobacteria: Update On Diagnosis and Treatment; Chest 2007: American College of Chest Physicians 73rd Annual Scientific Assembly. [ Links ]
3. Griffith D, Aksamit T, Brown-Elliot B, et al. An Official Ats/Idsa Statement: Diagnosis, Treatment and Prevention of Nontuberculous Mycobacterial Diseases. Am J Respir Crit Care Med 2007; [ Links ]
4. Iseman Md, Buschman Dl, Ackerson Lm. Pectus Excavatum and Scoliosis: Thoracic Anomalies Associated With Pulmonary Disease Caused By Mycobacterium Avium Complex. Am Rev Resp Dis 1991; 144:914. [ Links ]
5. Patz Ef, Swensen Sj, Erasmus J. Pulmonary Manifestations of Nontuberculous Mycobateria. Radiol Clin North Am 1995; 33: 719-29. [ Links ]
6. Guide Sv, Holland Sm. Host Susceptibility Factors in Mycobacterial Infection. Genetics and Body Morphotype. Infevt Dis Clin North Am 2002; 16: 163-86. [ Links ]
7. Khoor A, Leslie K, Tazelaar H, Helmers R, Colby T. Diffuse Pulmonary Disease Caused By Nontuberculous Mycobacteria in Immunocompetent People (Hot Tub Lung). Am J Clin Pathol 2001; 115: 755-62. [ Links ]
8. Horsburgh Cr Jr. Epidemiology of Disease Caused By Nontuberculous Mycobacteria. Semin Respir Infect 1996; 11: 244-51. [ Links ]
9. Wallace Rj Jr, Cook Jl, Glassroth J, Griffith De, Olivier Kn, Gordin F. American Thoracic Society Statement: Diagnosis and Treatment of Disease Caused By Nontuberculous Mycobacteria. Am J Resp Crit Care Med 1997; 156: S1-S25. [ Links ]
10. Philips P, Bonner S, Gataric N, Bai T, Wilcox P, Hogg R, O´Shaughnessy M, Montaner J. Nontuberculous Mycobacterial Immune Reconstitution Syndrome in Hiv-Infected Patients: Spectrum of Disease and Long-Term Follow-Up. Clin Infect Dis 2005; 41: 1483-97. [ Links ]
11. Glassroth J. Pulmonary Disease Due To Nontuberculous Mycobacteria. Chest 2008; 133; 243-51. [ Links ]
Ana Isabel Antunes de Oliveira
Serviço de Pneumologia, Centro Hospitalar Vila nova de Gaia/Espinho,EPE. R. Conceição fernandes, s/n 4434-502 Vila nova de Gaia. Email: ana_isabel_o@yahoo.com