Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Psicologia, Saúde & Doenças
versão impressa ISSN 1645-0086
Psic., Saúde & Doenças vol.19 no.2 Lisboa ago. 2018
https://doi.org/10.15309/18psd190211
Representações sociais das pessoas com diabetes mellitus: implicações no controle glicêmico
Social representations in diabetics: implications for glycemic control
Maria Marta Amancio Amorim1, 2, Natália Ramos2, & Maria Flavia Gazzinelli3
1Centro Universitário UNA, Belo Horizonte, Brasil. mariaamorim@prof.una.br
2Centro de Estudos em Migrações e Relações Interculturais da Universidade Aberta de Lisboa; natalia@uab.pt
3Universidade Federal de Minas Gerais, Belo Horizonte, Brasil. flavia@enf.ufmg.br
RESUMO
Pesquisas qualitativas envolvendo a relação entre representações sociais da alimentação, identidade e controle glicêmico não foram encontradas na literatura científica sobre o assunto. O objetivo desse estudo é analisar as representações sociais da alimentação das pessoas com diabetes mellitus tipo 2 (DM2) conforme representam a sua identidade e suas implicações no controle glicêmico. Participaram 34 usuários com DM2 de uma unidade básica de saúde de Belo Horizonte, Brasil. Utilizou-se a associação livre de palavras com justificativas de questões para identificar as representações sociais da identidade e da alimentação. As categorias das representações identitárias foram obtidas de um estudo anterior realizado com os mesmos participantes: aqueles que se consideram “normais”; os que aceitam a doença; os inconformados e os que levam a vida com dificuldades. As categorias das representações sociais da alimentação são: comer saudável, comer verduras e frutas, comer pouco, evitar doces, não comer de tudo, não comer muito e não seguir a dieta. É necessário desenvolver estudos que aumentem o conhecimento sobre as dificuldades e as necessidades das pessoas com diabetes e que promovam o seu envolvimento e o autocuidado.
Palavras-chave: diabetes, atenção primária à saúde, doença crônica, identidade social, alimentação
ABSTRACT
Qualitative research involving the relationship between social representations of diet, identity and glycemic control was not found in the scientific literature on the subject. The objective of this study is to analyze the social representations of the diet of people with type 2 diabetes mellitus (DM2) as they represent their identity and its implications for glycemic control. A total of 34 DM2 users from a basic health unit in Belo Horizonte, Brazil participated. We used the free association of words with justifications of questions to identify the social representations of identity and diet. The categories of identity representations were obtained from an earlier study conducted with the same participants: those who considered themselves "normal"; those who accept the disease; the nonconformists and those who lead a difficult life. The categories of social representations of diet are: eating healthy, eating vegetables and fruits, eating little, avoiding sweets, not eating at all, not eating too much and not following the diet. It is necessary to develop studies that increase awareness of the difficulties and needs of people with diabetes and promote their involvement and self-care.
Keywords: diabetes, health care primary, illness and disease chronic, self-care
Devido à exigência do controle constante da glicemia, à cronicidade e ao fato de não ter cura, a pessoa com Diabetes Mellitus tipo 2 (DM2) permanece vinculada ao sistema de saúde por décadas e necessita de uma atenção contínua centrada no autocuidado e no controle glicêmico. As ações de autocuidado envolvem o cumprimento de práticas referentes à alimentação, exercício físico, uso de medicamentos e o controle glicêmico refere-se ao monitoramento das condições de saúde-doença executado pela própria pessoa (Cyrino, 2009; ADA, 2014).
Apesar da capacidade de adaptação do homem à realização do autocuidado e do controle glicêmico, o cumprimento dessas práticas não é fácil para a maioria das pessoas com DM2, pois, a partir da descoberta da doença, a estrutura da vida cotidiana e as formas que a sustentam são interrompidas (Bury, 1982). Em decorrência da doença, ocorrem rupturas na identidade, que podem ser de caráter permanente e com impacto nos hábitos de vida. Na relação da pessoa com outros, a identidade pode ser construída ou reconstruída (Williams, 2000).
Algumas pessoas com DM2 estudadas por Amorim, Ramos, Brito, & Gazzinelli (2014) pelo referencial das representações identitárias, julgam-se normais, outras aceitam a doença, há aquelas que são inconformadas e outras levam a vida com dificuldades. Os participantes “normais” convivem com a doença de forma positiva e minimizam o impacto do DM2 sobre sua identidade ao vivenciarem o processo da normalização da enfermidade e do cuidado, no qual as mudanças e adaptações requeridas ao tratamento se tornam rotineiras e são incorporadas ao cotidiano. Para os participantes que “aceitam a doença”, a enfermidade faz parte da percepção da realidade e é percebida como um fator que limita a pessoa. Os “inconformados” elaboram a doença como uma imagem de perigo e de riscos. Os participantes que julgam “ter uma vida carregada de dificudades” se deparam com entraves ao se cuidarem culminando em sentimentos e atitudes negativas sobre a doença. Assim os obstáculos enfrentados pelos participantes que julgam “aceitar a doença, pensam ser “inconformados” e “tem dificuldades” ao colocarem em prática o autocuidado, devem ser avaliados pela equipe que atua na atenção primária à saúde, superando a lógica biomédica (Amorim, Ramos, Brito, & Gazzinelli, 2014).
Um dos obstáculos mais difíceis de ser superados pelas pessoas com DM2 é a alimentação (Anderson, Goddard, Garcia, Guzman, & Vasquez, 1998; Cyrino, 2009; Pontieri & Bachion, 2010), sendo a primeira limitação na qual as pessoas se defrontam ao serem diagnosticadas com DM 2, devido a seu caráter proibitivo, sendo motivo de estresse, discriminação e opressão (Motta, 2009). Além disso, a alimentação é a principal causa do controle insatisfatório da doença, devido às informações insuficientes ou incorretas, às atitudes negativas e às representações sociais das pessoas com DM2 (Motta, 2009).
As representações sociais têm um papel fundamental na dinâmica das relações sociais porque respondem a quatro funções essenciais: permitem compreender e explicar a realidade; guiam os comportamentos e as práticas, permitem a justificativa das tomadas de posição e dos comportamentos e definem a identidade. Ao compreender essas funções essenciais das representações sociais verifica-se que existe relação entre as representações sociais, a identidade e as práticas sociais ou comportamentos (Abric, 1998).
Pesquisas qualitativas envolvendo a relação entre as representações sociais da alimentação, da identidade e o controle glicêmico não foram encontradas na literatura. Assim o objetivo do presente estudo é analisar as representações sociais da alimentação das pessoas com DM2 conforme representam a sua identidade e suas implicações no controle glicêmico.
MÉTODO
Participantes
Os usuários com DM2 de uma unidade básica de saúde de Belo Horizonte, Brasil foram convidados a participar do estudo, excluindo aqueles que possuíam cegueira, amputação de membro e a presença de infecções. Aceitaram o convite 34 participantes, 97% com idade acima de 50 anos, 32% do sexo masculino e 68% do feminino. Esses participantes assinaram o termo de consentimento livre e esclarecido aprovado pelos Comitês de Ética e Pesquisa da Universidade Federal de Minas Gerais e da Secretaria Municipal da Saúde da Prefeitura de Belo Horizonte/Brasil, cumprindo as exigências da Resolução 196/96 (Brasil, 1996).
Material
Para captar os dados qualitativos, pensamentos e sentimentos mais espontâneos relacionados à alimentação, os participantes falaram cinco palavras ou expressões, após serem estimulados pela questão indutora: Quando você pensa em “alimentação do diabético”, o que vem à sua mente? Logo após, foi solicitado que apontassem a evocação considerada mais importante com a respectiva justificativa. Com a finalidade de complementar os dados referentes à alimentação buscando captar práticas alimentares, perguntou-se aos participantes “como você se sente em relação à sua alimentação”?
As entrevistas foram gravadas, as falas dos participantes referentes às justificativas da questão norteadora foram transcritas na íntegra e interpretados pela Análise do Conteúdo Temático-Categorial proposta por Bardin (2010), seguindo as etapas, pré-análise, codificação e tratamento dos resultados. A interpretação das mensagens foi realizada pelos pesquisadores obtendo-se descrições compatíveis, o que confere confiabilidade aos dados.
Para obter dos dados quantitativvos, dosou-se a HbA1c, por meio da coleta de sangue dos participantes por punção venosa, adicionando o anticoagulante EDTA-K2, utilizando o método de análise da inibição imunoturbidimétria do Wiener Laboratórios S.A.®.
Procedimento
Os dados da alimentação e das práticas foram apresentados e analisados de forma conjunta, como um complexo representação-prática (Wagner, 1994) tendo como referencial teórico a Teoria das Representações Sociais (Moscovici, 2012).
As representações da alimentação e o controle glicêmico dos participantes foram apresentados conforme os participantes representam a sua identidade, “normal”, “aceitar a doença”; “ter dificuldades” e “inconformado”, obtidas no estudo anterior, com os mesmos participantes (Amorim, Ramos, Brito & Gazzinelli, 2014). As falas de cada categoria de um participante conforme representa a identidade foram descritas nos resultados na forma de citações literais, de maneira que deram vida à representação.
Para o controle glicêmico empregaram-se como ponto de corte da HbA1c os valores ≤ 7% (ADA, 2014), utilizando o Statistical Package for Social Sciences® versão 14, SPSS for Windows TM, SPSS Inc, IL. Utilizaram-se os testes não paramétricos de Kruskal Wallis e de Jonckheere-Terpstra, estabelecendo-se o nível de significância de cinco por cento.
RESULTADOS
As categorias das representações sociais da alimentação levantadas foram: “comer saudável”, “comer verduras e frutas”, “comer pouco”, “desviar dos doces”, “não comer de tudo”, “não comer muito” e “não seguir a dieta”. A representação social de um participante e a sua prática conforme representa a identidade é apresentada a seguir.
Representações sociais da alimentação dos participantes “normais”
As pessoas que julgam ter uma vida normal (n=15) representam a alimentação nas categorias comer saudável (n=3), comer reduzido (n=4), comer verduras e frutas (n=4) e desviar dos doces (n=4), abordadas a seguir.
Comer Saudável. A saúde tem significativa importância na vida dos participantes “normais” que, preocupados em manter o controle glicêmico, orientam-se pelas ideias disseminadas na sociedade, em diferentes meios de comunicação, de comer “coisas sadias” para representar a sua alimentação. Assim, uma participante relaciona a alimentação saudável ao controle glicêmico:
“Procurar comer coisas sadias. É uma alimentação sadia, porque devo aceitar o metabolismo do meu organismo para ele ficar mais no nível normal. Depois que a gente adoece voltar atrás é muito difícil, principalmente o diabético.”
A participante possui a crença de que a glicose pode ficar normal se ela aceitar o organismo acometido pelo DM2. Como essa enfermidade não tem cura, seu organismo não retorna ao estado anterior de normalidade; mas ela consegue encontrar o equilíbrio dinâmico entre a saúde e a doença, ao conviver de forma harmoniosa com as normas da alimentação sadia.
A sua alimentação para ser saudável depende do equilíbrio entre os aspectos quantitativos e qualitativos:
“A gente não faz a alimentação do diabético certinha, certinha. Eu não faço a alimentação separada. Eu posso comer de tudo, mas tudo dosado né? Eu como pão com margarina light, tomo leite integral, café com adoçante. De manhã, se não tem pão, eu como biscoito. Ontem eu fiz no almoço arroz, feijão, verdura e maçã de peito (meu marido adora, mas eu procuro comer um pedaço menor e com menos gordura; o caldo é muito gorduroso e aí eu não como). Eu como duas bananas por dia, laranja ou maçã. Eu evito fazer doce. Às vezes eu faço lanche da tarde, às vezes eu como banana. O jantar é o mesmo. Eu faço quibe frito, uma vez por semana. Eu bebo cerveja sexta, sábado e domingo.”
A prática alimentar dessa participante não é “certinha, certinha” conforme deseja. Ela come alimentos sadios, como margarina light, verduras e frutas. Expressa uma preocupação em fracionar os alimentos no decorrer do dia e consumir, de forma “dosada” alimentos gordurosos e bebida alcoólica. Ao dizer que come menor quantidade de alimentos gordurosos, categoriza os alimentos levando em consideração a quantidade e a qualidade de gorduras. Quando ela menciona que substitui o lanche pela banana demonstra preocupação com o componente qualitativo da alimentação, no que diz respeito a presença de carboidrato.
Comer Reduzido. Para esses participantes que se julgam “normais”, o controle centra-se na quantidade de comida e se expressa no comer reduzido, ideia escolhida para representar a alimentação da pessoa com DM2. Segue o discurso de um participante que direciona a sua vida normal para o comer reduzido:
“Normal. Desde quando fiquei sabendo que era diabético, em 1996, tenho uma vida normal. Diminuí a quantidade que comia, de dois pratos, passei a comer um prato. O médico disse para eu diminuir, mas nunca passou dieta. O médico do convênio da empresa me disse que, como viajo o tempo todo, é bom eu chupar uma bala, senão pode dar hipoglicemia.“
Como a alimentação cotidiana desse participante inclui os mesmos alimentos consumidos anteriormente, antes do advento da enfermidade, ele a representa como normal. A redução dos alimentos efetuada por ele não é considerada dieta, entendida por ele como uma lista de alimentos permitidos e proibidos com as respectivas quantidades. Na prática ele come normal:
“A minha alimentação é normal, nunca recebi dieta. Diminuí a quantidade que comia e passei a comer a metade. Sou motorista e, dia sim e dia não, viajo para Vitória. Fico num hotel e volto no outro dia às 21 horas. Na volta eu como três frutas, que pego no hotel”.
Essa pessoa não recebeu dieta contendo alimentos que pode ou não comer, então continua comendo “normal”, os mesmos alimentos consumidos antes da enfermidade. Ele se reeducou e reduziu a comida pela metade. Além da quantidade, a qualidade se faz presente na sua prática alimentar ao escolher comer frutas durante as viagens longas. Esses alimentos ricos em carboidratos simples e fibras ajudam a manter a glicemia controlada até o momento da próxima refeição.
Comer Verduras e Frutas. Comer verduras e frutas, recomendação divulgada na mídia como um dos comportamentos referentes à alimentação saudável a ser adotado pela população, é a representação social da alimentação desse participante normal:
“Faço comida separada para mim, arroz e carne. Como muita verdura e fruta. A única coisa que consumo é mamão, laranja e banana. Eu adoro banana. Maçã eu não gosto, pois dá fome. De vez em quando, eu compro melancia e abacaxi. De vez em quando, para variar. Não é sempre.”
A participante além de comer em grande quantidade desses alimentos, relata um cuidado diferencial ao preparar sua comida em separado. Na prática ela pauta-se no controle, ao aderir ao tratamento e no desejo, pois sente prazer ao comer fritura:
“Antigamente eu era mais desmazelada. Se eu comer isso, eu vou morrer mesmo, meu pai era que falava assim. Então, eu pensei, deixa eu maneirar nas coisas de comer. Eu quero viver. Não cortei tudo. Como fritura. Eu já estou mais ou menos sabendo o que posso fazer. Estou consciente. Agora, pelo menos, eu como praticamente de hora marcada. De três em três horas, eu belisco a toda hora. Diminuí muito. Às 10 horas, como uma banana amassada com aveia e leite. No almoço, como arroz, feijão, carne e verdura crua e cozida, tudo com pouco óleo. “
Ela atribui sentido a sua prática alimentar ao relatar que, por querer viver, tomou uma atitude de controlar, ou seja, “maneirar nas coisas de comer”. No passado, era negligente com a sua alimentação, ao ser conivente com o discurso do pai: “se eu comer isso, eu vou morrer mesmo”. Atualmente decidiu comer os alimentos que representa, verduras e frutas, além de comer de três em três horas e comer os alimentos fritos que tanto gosta.
Desviar dos Doces. Uma crença cristalizada que circula no senso comum é que as pessoas com DM2 não podem comer doces. Uma participante “normal” representa sua alimentação de maneira a desviar dos doces como forma de se proteger das consequências do consumo desse alimento dito proibido, conforme relato:
“Doce, parei de fazer e de comer. Doce, eu sinto prazer em comer doce. Suco, eu parei de tomar, porque eu gosto doce. Eu não gosto de adoçante. Diminuí a quantidade que tomava de café, coloco um pouco de leite desnatado”.
Ela gosta e sente prazer ao comer alimentos adocicados, que causam sensações de recompensa e bem-estar. Porém, essa participante descreve que não come e nem prepara esses alimentos que transparecem ter se tornado mais resistentes ao desejo. Por não gostar de adoçante, buscou uma alternativa para adoçar o café com o açúcar do leite. Assim, no dia a dia, ela desvia do doce de forma radical:
“De manhã, tomo café com leite. Antes do almoço, eu como um biscoito. Meu almoço é cedo, como arroz, feijão, verdura e um pedacinho de carne. Tem dia que eu como bem, tem dia que eu não tenho prazer de comer e aí eu faço macarrão instantâneo. Tenho fome, mas não tenho vontade. No lanche, como pão com manteiga e café com leite. No jantar, é o mesmo do almoço. Às 10 horas da noite, eu tomo um lanche, pão e biscoito. Doce, eu não compro mais para não ter em casa. Suco, eu parei de tomar, porque eu gosto é de suco doce. Faço batata frita, umas ou duas vezes por mês; pastel, uma vez por mês. Eu gosto de cerveja, tomo três a quatro garrafas, dividindo para seis pessoas”.
Guiada pela norma de desviar do alimento que lhe desperta prazer essa participante não compra doces, nem toma suco adoçado. Em busca de sensações agradáveis, consome esporadicamente outros alimentos de que gosta como batata frita, pastel e cerveja. Mesmo assim, em determinados dias, a alimentação dela é marcada pela falta de prazer em comer. Ela fraciona as refeições e come verduras.
Representações Sociais da Alimentação dos Participantes que “Aceitam a Doença”
Os participantes que “aceitam a doença” (n=5) se pautam no “não” para representar a sua alimentação: não comer muito (n=2) e não comer de tudo (n=3).
Não comer muito. Na contemporaneidade, “comer muito” é considerado um comportamento prejudicial à saúde, pois a quantidade excessiva de comida é um fator de risco para obesidade, DM2, hipertensão e doenças cardiovasculares. De forma a evitar o mal à saúde, um participante representa a sua alimentação na forma negativa dessa expressão, não comer muito. As pessoas com DM2 não podem ficar muito tempo sem comer relata o participante que “aceita a doença”:
“Como doce e chupo bala esporadicamente. Quando eu estou fora de casa, muito tempo sem comer nada, dá aquela chiação, aí eu chupo uma bala e bebo água”.
Ele explica que quando fica muito tempo sem comer “dá aquela chiação”, sinal de que há falta de glicose no sangue. O “remédio” é chupar uma bala para combater o mal-estar sentido, crença que circula no senso comum. Assim, o açúcar, tradicionalmente banido da dieta dessas pessoas, torna-se um aliado ao ser introduzido no corpo para combater um estado maléfico. A informação “comer em intervalos regulares evita a hipoglicemia” ainda não circula comumente entre as pessoas. Esse participante julga que a pessoa com DM2 não deve comer muito:
“Alimentação em casa é na quantidade normal. Gordura reduzida, pouca alimentação é a da família, ela é balanceada. Em 1990, eu dei uma secada, reduzi o peso, pois segui rigorosamente a dieta, passei uma fome danada, duas colheres de arroz e de feijão, aquele pedação de carne, não, um pedaço pequeno de carne, verdura refogada. Minha mãe era diabética, e aí eu disse para ela que ia seguir a dieta. Aí ela morreu, aí tem o fator emocional. A minha glicose varia muito. Fui à médica e disse para ela que, na minha dieta, eu tava sentindo fraqueza. De um lado piora, do outro melhora. Ela me disse que não precisa ser tanto rigoroso. Poderia seguir a dieta, mas não abusar. Tem dia que fico o dia inteiro beliscando”.
Com a experiência de seguir a dieta rigorosa, sob a vigilância da mãe, esse participante que “aceita a doença” sentiu-se fraco e aprendeu com a médica que não deve ser tão rigoroso, assim optou por não comer muito e “não abusar”. Em contraposição à dieta rigorosa, há dias em que “belisca o dia inteiro”, contrariando o plano alimentar ideal para a pessoa com DM2 que consiste comer todas as refeições e “beliscar” algum alimento entre elas. E como resultado dessa prática inadequada, a sua glicose não é normal, varia muito.
Não comer de tudo. A linguagem a que a ciência recorre para falar sobre as noções nutricionais de variedade e equilíbrio dos nutrientes é traduzida, no discurso leigo, em “comer de tudo”. A tônica do discurso desse participante que “aceita a doença” recai sobre o que não pode comer e o impacto desses alimentos sobre o organismo acometido pela doença:
“Consciência para comer. Temos que ter consciência do que vai comer, não é qualquer coisa que pode entrar, se ele for comer uma comida que não serve, ele pode passar mal”.
Esse participante classifica as comidas nas que não servem para comer como as que causam mal ao organismo acometido pelo DM2. Provavelmente o não comer de tudo ficou gravado na mente desse participante quando aceitou seguir a dieta proibitiva prescrita. A prática alimentar desse participante é norteada pelo não comer alimentos que fazem mal ao organismo doente:
“Olha, eu penso é isso, a pessoa tem consciência do que vai comer. Não é qualquer coisa que pode entrar. Vou seguir a orientação do médico, sou um paciente. Eu não posso ir para outro lado, eu sei que vou passar mal. Mas minha comida não é comida de doente, ela vai evitar a doença, ela não provoca doença. Todo dia eu como pão. Coloco queijo ou salame. Eu uso leite desnatado e tomo adoçante. Como arroz, feijão, verdura e carne. Eu levo minha marmita. Chupo duas laranjas depois do almoço e da janta. O jantar é o mesmo, como menos”.
O relato desse participante é típico de um “paciente” que julga ser “consciente” ao ouvir “pacientemente” o médico para não comer de tudo. Ele gerencia sua doença aceitando o regime com base na representação de que o que ele come “não é comida de doente”. Com o pensamento na doença, ele relata que sua comida não piora o DM2, mas evita as complicações da doença. Na sua prática alimentar ele relata realizar somente 3 refeições café da manhã, almoço e jantar, ficando muito tempo sem comer entre as refeições.
Representações Sociais da Alimentação das Pessoas que “ têm Dificuldades”
Os participantes que “tem uma vida com dificuldades” (n=8) representam a sua alimentação nas categorias negativas não comer muito (n=3), não comer de tudo (n=2) e não seguir a dieta (2). Uma participante representa a alimentação no comer verdura e frutas e diferentemente dos normais tem dificuldade de colocar em prática o seu pensamento.
Não comer muito. Para um participante que julga ter dificuldade o “não comer muito” foi expresso dessa maneira:
“Não sinto nada. Eu me sinto bem, eu como normal, não sou de comer em exagero. Eu sei o que eu não posso comer”.
Esse participante “que tem dificuldades” julga conhecer os alimentos que não pode comer e pensa comer sem exagero. Ao analisar as suas práticas, verifica-se que “não come muitas refeições”:
“Tomei café da manhã, comi um pedaço de queijo. Gosto derretido na panela. Agora, eu só almoço. Eu não fico sem jantar. Faço três refeições. Eu sinto bem fazendo a minha comida para os meus filhos. Eu como normal, sem exagero”.
Ele sente-se bem ao preparar as refeições para os filhos e julga comer “normal”, sem “exagero”, ao relatar que come três vezes ao dia, prática alimentar não adequada, pois omite os lanches intermediários entre as refeições.
Não comer de tudo. Alguns participantes que julgam ter dificuldades se ancoram na categoria “não comer de tudo” para dar conta do complexo significado da alimentação. Para exemplificar essa representação cito o discurso desse participante:
“Não alimentar o que não pode”.
Ele usa o não duas vezes para reforçar o “não comer de tudo”. Observa-se, pelo relato da sua prática, que esse participante tem dificuldades em comer fruta, o alimento que julga não poder comer:
“Levanto às 7 horas, como um pão com café. Faço arroz, como muito, quatro colheres, uma concha de feijão, uma verdura, uma salada, carne cozida, um pedaço de frango. Depois eu janto, às 7 horas, o mesmo do almoço e a mesma quantidade. Fruta, eu gosto, mas é muito caro. Eu sou chegada num mamão, mas ele é doce. Pode? Banana, eu posso? E melancia? E laranja, eu posso? E manga, eu posso? De vez em quando, eu tomo suco no almoço ou refrigerante. O diet que é bom, não é mesmo?”
Esse participante “que tem dificuldades" se apropria do saber do senso comum - as pessoas com DM2 não podem comer açúcar presente nas frutas e alia esse conhecimento a sua situação financeira. Constrói, desse modo, a ideia de que não pode comer as frutas porque são caras e doces. Assim a fruta ou outro tipo de alimento não está presente nos intervalos entre as refeições, pois ela consome somente 3 refeições.
Não seguir a dieta. Em consonância com o pensamento de que as pessoas com DM2 têm dificuldades em implementar o plano alimentar, o “não seguir a dieta” é a forma como um participante que “tem uma vida carregada de dificuldades” representa sua alimentação. O depoimento desse participante acerca da alimentação justifica a dificuldade de seguir o plano alimentar:
“Não consegui fazer dieta. Não faço como deveria fazer, por causa do meu trabalho de representante comercial. Trabalho de manhã e à tarde estou em casa. Eu gostaria de ter força de vontade para fazer dieta”.
Simplesmente conhecer as ações a serem realizadas não foi suficiente para ele implementar a “dieta”, pois manifestou sentimentos de incapacidade. Para esse participante, o trabalho dificulta o cumprimento da dieta já que a ocupação profissional o impede de comer em casa. Na prática, ele não segue a dieta, pois têm dificuldades:
“Eu não faço esse regime, não sou de ficar comendo o dia inteiro. Eu encho o prato e como a minha mesma refeição de antes de ser diabético. Uma vez por semana eu como doce, eu sinto vontade de comer doce”.
Para ele fazer “regime” significa comer o dia inteiro; assim, ele constata que não consegue fazer dieta, devido ao fato de trabalhar fora de casa. Esse pensamento é correto, pois a pessoa com DM2 deve comer várias vezes ao dia, fracionando a ingestão alimentar. Complementa: “encho o prato e como a minha mesma refeição de antes de ser diabético”. O doce faz parte da sua alimentação, comendo uma vez por semana.
Comer verduras e legumes. Uma participante que “tem dificuldades” construiu o habitus de consumir verduras e frutas, antes do advento da doença, pautado pelo prazer. Assim ela representa sua alimentação no comer verduras e frutas, pois esses alimentos lhes proporcionam sensações gustativas agradáveis:
“Gosto de verdura. Porque toda vida eu gosto de verdura. Se está tudo certo eu como duas qualidades de verdura, só não gosto de pepino. Eu perdi minha mãe na época em que ia fazer os exames. Eu não estava seguindo a dieta direitinho por causa do hospital, fiquei 20 dias no hospital, aí os resultados subiram”.
Diferentemente dos normais essa participante tem dificuldade em colocar em prática o pensamento representacional de comer verduras e frutas:
“Na semana que eu faço compras no sacolão, eu como direitinho. Eu não tenho condição de comprar fruta tal, eu compro banana. Eu gosto muito de verdura e legumes, eu capricho, mas se não tem, eu vou tentando. O assunto da alimentação, a gente tenta, mas não é perfeito. O medicamento é perfeito, é direitinho, mas a alimentação a gente acaba tropeçando. Se eu ficar umas três horas sem comer, me dá uma tremura, tontura e fraqueza. Se eu for sair, eu ponho na bolsa um biscoito ou uma bala, como aquelas moças orientam a gente. Eu vou driblando. A única coisa que eu estrepo é com a alimentação”.
Ela construiu o gosto pelas verduras e legumes, condição essencial para efetivar o consumo; porém destaca que a compra dos alimentos está condicionada pela situação financeira e argumenta que o mesmo não ocorre com os medicamentos distribuídos gratuitamente pelo serviço de saúde. Quando faz compras, ela come “direitinho”, mas, quando o alimento acaba, ela “dribla” a norma de comer diariamente verduras e come o que tem em casa. Provavelmente ela não fraciona as refeições no decorrer do dia ao dizer que sofre os sintomas da hipoglicemia.
Representações Sociais da Alimentação das Pessoas “Inconformadas”
Os participantes “inconformados” (n=6) representam a sua alimentação nas categorias negativas: não comer muito (n=2) e não comer de tudo (n=2). Duas participantes representam a sua alimentação no comer verduras, contudo na prática comem os alimentos proibidos.
Não comer muito. Para essa participante inconformada, o não comer muito significa não comer demais e não comer de menos. Isso significa:
“Nunca fazer extravagância. Quando comecei o tratamento, o médico me deu uma dieta para eu nunca fazer extravagância e nunca fazer regime demais. Eu não faço aquele regime, pois a pessoa que faz um regime rigoroso morre mais depressa”.
As consequências de fazer uma dieta rigorosa têm um significado dramático para essa participante inconformada, pois pode levar à morte precoce. Ela julga que a dieta não deve contemplar o excesso nem a escassez de alimentos. Na prática ela pensa que não come muito:
“Eu sinto bem, graças a Deus. Nunca fazer uma dieta demais e nunca fazer extravagância. Seguir o limite, do jeito que ele me ensinou, eu faço. Eu faço o exame e, se ele está alto, eu controlo. De manhã, eu gosto de um pedaço de pão de sal com margarina, uma fatia fininha de queijo e café com adoçante. No almoço, eu como arroz, feijão, pedaço de carne, frango, almeirão, alface. Eu custo a comprar doce para não comer. Eu gosto de doce de pêssego. Tomo suco com adoçante, mas não sou muito de suco. Costumo tomar refrigerante de limão com açúcar. Tem dia que eu lancho: um biscoito, uma broinha, um cafezinho. Jantar, eu esquento, a mesma coisa”.
Ancorada nas antinomias “nunca fazer extravagância” e “nunca fazer regime demais”, essa participante não adere à dieta rigorosa, mas controla a alimentação a sua maneira - com base no resultado dos exames e nos conhecimentos que julga serem corretos - come doce e bebe refrigerante de vez em quando. Relata tomar o desjejum e, depois, almoçar, prática que a distancia da recomendação de uma alimentação adequada para a pessoa com DM2.
Não comer de tudo. Para os participantes inconformados o “não comer de tudo” foi construído nas restrições, conforme relata uma pessoa com DM2:
“Não comer massa. Porque não podemos comer massa”.
O discurso dessa participante pauta-se na crença divulgada no senso comum segundo a qual as pessoas com DM2 não podem comer massas. Massas, pães e legumes que nascem debaixo da terra foram prescritos como proibidos pelos médicos durante muito tempo até o advento da insulina. Essa proibição constitui uma representação cristalizada, evidenciando o papel dos alimentos como portadores de significados simbólicos que permeiam o imaginário coletivo. A prática alimentar dessa participante caracteriza-se pelas restrições e pela falta de prazer:
“Eu cortei o pão e estou comendo biscoito cream cracker. Tomo leite desnatado. No intervalo, como banana, pera. Como arroz, feijão, um pouquinho, bife e salada de verdura. Gosto muito de salada de verdura, couve crua, alface, almeirão, verdura de folha, sempre eu faço. À tarde, eu como uma fruta. No lanche da noite, eu como biscoito com leite, café ou uma fruta. Se eu comer à noite, eu passo mal. Eu sinto muitas dores no corpo. Eu que faço a comida. Mas comer direito, eu não me alimento bem. Não fico com aquela vontade. Faço, mas quando eu faço, não gosto. Eu moro com o meu marido. Eu comeria melhor se fosse a comida de outra pessoa. Não gosto muito de cozinhar”.
Ela não come à noite e a obrigação de preparar a comida diariamente traz para ela insatisfação. Dessa maneira, julga não comer direito. Para evitar as massas, uma crença forte que permeia seu pensamento, ela substitui o pão pelo biscoito cream cracker, um alimento do mesmo grupo, rico em gordura e conhecido no senso comum como alimento de dieta.
Comer verduras e frutas. Ter o pensamento representacional nas verduras e frutas, não significa comer de forma saudável, pois a alimentação adequada deve conter aspectos qualitativos e quantitativos. Uma participante inconformada se pauta no “comer verduras e frutas”:
“Eu como maçã, laranja, pera, banana. O meu regime tem suco e tem verdura. Eu como maçã, banana, laranja, de vez em quando uma pera. A maçã é a mais importante e depois vem a pera. Eu como bolo quando vou à casa de minha mãe. Eu moro com a minha menina e o meu marido e aí eu saio do regime. Eu tenho que controlar, eu tenho que comer um pãozinho e almoçar. Lá na casa da minha mãe eu desconto”.
Essa participante depois de cumprir a regra que guia a alimentação no seu lar, comer verduras e frutas, ao visitar sua mãe, sai do “regime”, comendo os alimentos que não pode comer. Ela relata que come um pãozinho e depois almoça, ficando muito tempo sem comer entre o desjejum e o almoço, prática que pode elevar a glicemia.
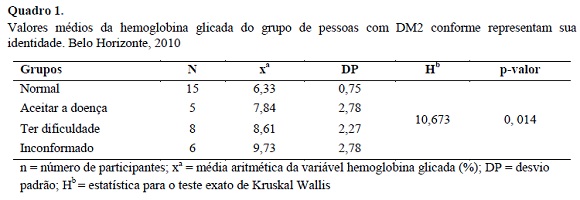
Controle Glicêmico do Grupo de Pessoas com DM2
Observa-se uma tendência de aumento das médias da HbA1c ao longo dos grupos distribuídos na seguinte ordem: “normal”, “aceitar a doença”, “ter dificuldades” e “inconformado” - resultados estatisticamente significativos a um p de 0,041 (Quadro 1 ). Verifica-se que somente os valores médios da HbA1c dos participantes “normais” encontram-se na faixa recomendada (≤ 7%). Aqueles que julgam “aceitar a doença”, os que “têm dificuldade” e os “inconformados” possuem os valores acima do preconizado (≥ 7%).
DISCUSSÃO
Os valores adequados da HbA1c dos participantes que se julgam “normais” são adequados e estão relacionados com as ações de autocuidado, permitindo inferir sobre a eficácia a alimentação (Sousa,, Musil, Price, & Davis, 2005 ; Sigh & Press, 2008; ADA, 2014; Ortiz, Cabriales, Gonzàles, & Meza, 2010) A alimentação adequada melhora a resistência à insulina, diminui os níveis da glicose plasmática, da circunferência abdominal e da gordura visceral melhorando o perfil metabólico dos triglicerídeos e colesterol (Farshchi,Taylor, & MacDonald, 2004; Sartorelli; Franco, & Cardoso, 2006).
O modo particular como os participantes que julgam “aceitar a doença”, “ter dificuldades” e “inconformados” realizam o autocuidado referente à prática alimentar, derivou dos diferentes processos de subjetivação nos quais cada uma deles se apóia para construir suas representações sociais sobre a identidade e a alimentação e consequetemente possuir valores médios da HbA1c acima dos valores normais.
A seguir serão analisadas as implicações das representações sociais da alimentação dos participantes conforme representam a identidade
Participantes “Normais”
O fato dos participantes se verem como “normais” ao invés de doentes e representarem a alimentação da pessoa com DM2 como saudável pode levar ao desenvolvimento de atitudes positivas, de responsabilização pela sua saúde, instaurando comportamentos de autocuidado eficazes em relação à alimentação e ao controle da glicemia (Silva, 2008; Torrez-López, Sandoval-Díaz, & Pando-Moreno, 2005). A redução do estresse associado à doença, maior receptividade ao tratamento, confiança da equipe multiprofissional, melhora da auto-estima, senso de auto-eficácia, percepção mais positiva sobre a saúde e aceitação social foi evidenciado por Steed, Cooke e Newman (2003).
As representações sociais-práticas dos participantes “normais” estão sintonizadas com os princípios da alimentação saudável para as pessoas com DM2, segundo as quais para se alimentar de forma adequada deve-se contemplar o equilíbrio entre a quantidade e a qualidade dos alimentos e ingerir os alimentos de forma fracionada (ADA, 2014).
Possivelmente os participantes “normais” passaram pela ruptura biográfica e pelo primeiro estágio de adaptação cotidiana do DM2, caracterizado por períodos de equilíbrio, seguido de fases de instabilidade com recaídas e períodos de equilíbrio. É nessa fase que os participantes “normais” re(aprenderam) a se alimentar, resultado do conhecimento do que, do quanto, do como e do quando comer de forma flexível, com a possibilidade de consumir os alimentos de que se gosta, auxiliados pela família. Depois do período de adaptação vem a normalização da enfermidade e do cuidado, um processo em que as mudanças e adaptações requeridas pelo tratamento se tornam rotineiras e a pessoa busca minimizar seu impacto no dia a dia, preservando seu equilíbrio somático e psicológico (Charmaz, 2000), diminuindo o impacto da doença sobre a identidade da pessoa (Kelleher, 1988).
Participantes que “Aceitam a doença”
A despeito das diferentes razões pelas quais as pessoas aceitam a doença e se veem como doentes resulta em atitudes de aceitação em relação aos conflitos de várias ordens decorrentes da doença que lhes acometem e as ações de autocuidado.
No diagnóstico da doença a pessoa poderá perder a sua identidade, os estatutos sociais conferidos pelo estado civil, profissão, pelas diferentes pertenças sociais para assumir a identidade de doente (Collière, 1999). O doente posiciona-se numa relação de desresponsabilização pela sua saúde que implica em isenção de responsabilidades sociais, impossibilidade de cuidado de si mesmo, desejo de ficar bem e dever de procurar e cooperar com o tratamento médico (Robison, 1971). Segundo Francioni e Silva (2002) o processo da aceitação da identidade “diabética” e as suas consequências são críticas, mas insuficientes por si próprias, para a mudança de comportamento subsequente das pessoas com DM2.
As atitudes de aceitação da doença e as representações sociais negativas referentes ao não comer muitas refeições e não comer de tudo dessas pessoas conduzem a um consumo elevado de alimentos numa mesma refeição, devido ao não fracionamento da alimentação, cumprindo as práticas alimentares que não devem ser realizadas. As representações sociais da alimentação desses participantes não estão sintonizadas com os princípios da alimentação saudável (ADA, 2014).
Pautar-se nas representações sociais para entender a experiência do adoecer dos participantes que julgam “aceitar a doença” significa entender o modelo de Parsons, em que o doente crônico pensa cumprir o papel de “paciente” passivo, ao seguir rigorosamente as normas proibitivas prescritas pelos profissionais que cuidam da sua saúde. Esse participantes passaram pela ruptura biográfica, deixaram de se identificar como “normais” para construírem uma nova representação de pessoas doentes.
Participante que “têm uma vida com dificuldades”
Alguns participantes se vêem com uma vida carregada de dificuldades e têm atitudes negativas e pessimistas em relação à doença e às ações de autocuidado. As pessoas pessimistas esperam resultados negativos e tendem a atribuir os problemas das suas vidas - adaptação às recomendações dietéticas, controle permanente de desejos e sensações e ansiedades a fatores gerais e externos (Anderson, Goddard, Garcia, Guzman, & Vasquez, 1998; Snyder, Rand, & Sigmon, 2002; Reiviche & Guilham, 2003). É possível que essas pessoas ao confrontarem com as dificuldades não exerçam esforços continuados no sentido de alcançar os seus objetivos, negligenciando o tratamento (Nichols & Brow, 2003; Silva, Pais-Ribeiro, & Cardoso, 2004). Essas pessoas apresentam agravamento do controle glicêmico, pior adesão à terapêutica e risco aumentado de complicações a longo prazo (Ciechanowski, Katon, & Russo, 2000; Matos, 2000).
As atitudes negativas e pessimistas e as representações sociais relacionadas ao não comer muitas refeições, não comer de tudo, não seguir a dieta e comer verduras e frutas das pessoas que julgam “ter dificuldades” conduzem a uma alimentação inadequada associada a longos períodos sem ingestão de alimentos que podem contribuir para os níveis elevados da glicemia desses participantes. Guiados pela representação “ter uma vida com dificuldades” eles revelam dificuldades em acatar as prescrições proibitivas que receberam dos profissionais de saúde. Eles julgam comer de forma correta e não reconhecem que suas dificuldades comprometem sua alimentação saudável. Essas representações sociais não estão sintonizadas com os princípios da alimentação saudável (ADA, 2014).
Pautar-se nas representações sociais para entender a experiência do adoecer dos participantes que julgam “ter uma vida com dificuldades” significa entender que o diagnóstico do DM2 acarreta muitas vezes um choque emocional para a pessoa que não está preparada para conviver com as limitações decorrentes da condição crônica, que quebra a harmonia orgânica e muitas vezes transcede a pessoa, interferindo na vida familiar e social (Pérez, Franco, Santos, & Zanetti, 2008). Esses participantes passaram pela ruptura biográfica, deixaram de se identificar como normais para construírem uma nova representação deles próprios como pessoas que tem dificuldades de serem “diabéticos”. Esses participantes julgam ter dificuldades, pois não conseguiram dar um sentido ao que lhes ocorre e também não conseguiram reconstruir a sua identidade dependente inteiramente das interações sociais.
Participantes “Inconformados”
Os inconformados têm atitudes de insatisfação em relação à doença, aos acontecimentos da sua vida cotidiana e as ações de autocuidado requeridas. A revelação do diagnóstico de DM2 pode levar ao sofrimento pela perda do self e uma luta para aceitar o novo self (Ockleford, Shaw, Willars, & Dixon-Woods, 2008). O “paciente” com a sua nova identidade de doente atribui aos profissionais de saúde o controle do seu tratamento e estabelece uma relação de obediência, submissão, forte dependência e inatividade, fidelidade e lealdade (Carapinheiro, 1997; Ribeiro, 1998; Paúl & Fonseca, 2001; Serra, 2005). As pessoas com DM2 vivem sucessivas alterações e estados de desequilíbrio relacionados com alterações biofísicas e reajustamentos psicológicos que conduzem frequentemente a situações de desgaste e de insatisfação com a vida ao assumir a rotina de autocuidado (Amorim & Coelho, 2008).
As atitudes de insatisfação e as representações sociais negativas referentes ao não comer muito e não comer de tudo das pessoas inconformadas proporcionam a instauração de comportamentos de não controle e não fracionamento da alimentação que podem contribuir para os níveis elevados da glicemia desses participantes. Essas representações sociais não estão sintonizadas com os princípios da alimentação saudável (ADA, 2014).
Pautar-se nas representações sociais para entender a experiência do adoecer dos participantes que julgam “inconformados” significa resgatar a ruptura biográfica e a construção da identidade. Os sentimentos de desconforto, insatisfação, repressão, baixa auto-estima e falta de prazer os impedem de construir a identidade de “ser normal”. A pessoa com DM2 no transcorrer do tratamento, vivencia sentimentos e comportamentos que dificultam a aceitação de sua condição crônica de saúde, e, consequentemente a adoção de hábitos saudáveis que permitam lidar com as limitações da enfermidade (Pérez, Franco, Santos, & Zanetti, 2008).).
REFERÊNCIAS
Abric, J-C. A. (1998). A abordagem estrutural das representações sociais. In: Moreira, A.S.P.; & Oliveira, D.C. Estudos interdisciplinares de representação social. ( pp. 27-38). Goiânia: Ed. AB. [ Links ]
ADA. American Diabetes Association (2014). Standarts of medical care in diabetes. Diabetes Care, 37 (Supllem. 1), 514-580. doi:10.2337/dc14-S014. [ Links ]
Amorim, I. L. & Coelho, R. (2008). Diabetes mellitus tipo 2 e sintomas psicopatológicos. Psicologia, Saúde & Doenças, 9 (2), 319-333. [ Links ]
Amorim, M.M.A., Ramos, N., Brito, M.J.M. & Gazzinelli, M. F. (2014). Identity Representations of People With Diabetes. Qualitative Health Research, 24, 913-922. doi: 10.1177/1049732314539577 [ Links ]
Anderson, R. M., Goddard, C. E., Garcia, R., Guzman, J.R., & Vasquez, F. (1998). Using focus groups to identify diabetes care and education issues for Latinos with diabetes. Diabetes Educator, 24, 616-625. doi:10.1177/014572179802400507. [ Links ]
Bardin, L. (2010). Análise do conteúdo. Lisboa, Portugal: Edições 70. [ Links ]
Brasil. Ministério da Saúde (1996). Resolução 196/96 do Conselho Nacional de Saúde sobre diretrizes e normas regulamentadoras de pesquisa envolvendo seres humanos Brasília, Brasil: Diário Oficial da União, 10 de outubro de 1996. [ Links ]
Bury, M. (1982). Chronic illness as biographical disruption. Sociology of Health and Illness, 4, 167-182. doi:10.1111/1467-9566.ep11339939. [ Links ]
Carapinheiro, G. (1987). Cenários de estratégias médicas no hospital. Critical Review of Science Social, 23, 141-156. [ Links ]
Charmaz, K. Experiencing chronic illness. (2000). In: Alabrecht, G.; Fitzpatrick, R., Scrimshamw, S. (Eds.) The handobook of social sciences studies in health and medicine, (pp. 275-292). London: Sage.
Cienchanowski, P. S., Katon, W. J. & Russo, J. O. (2000). Depression and diabetes: impacto of depressives symptoms on adherence, function and costs. Archivos of Internal Medicine, 160, 3278-3285. doi:10.1001/archinte.160.21.3278. [ Links ]
Collière, M-F. (1999). Promover a vida. 3ª ed. Lisboa, Portugal: Ed. Lisboa. [ Links ]
Cyrino, A. P. (2009). Entre a ciência e a experiência -uma cartografia do autocuidado em diabetes. São Paulo, Brasil: Editora da Universidade Estadual de São Paulo. [ Links ]
Deschamps, J.-C., & Moliner, P. (2009). A identidade em psicologia sócia - dos processos identitários às representações sociais. Petrópolis, Brasil: Vozes. [ Links ]
Farshchi, H., Taylor, M. & McDonald, I. (2004).Regular meal frequency creates more appropriate insulin sensitivity and lipid profiles compared with irregular meal frequency in healthy lean women. European Journal of Clinical Nutrition58, 1071-1077. doi:10.1038/sj.ejcn.1601935. [ Links ]
Francioni, F.F.& Silva, D.M.G. (2002). O Processo de aceitação em viver com diabetes mellitus: consideração sobre a influência do meio ambiente. Texto Contexto & Enfermagem, 11 (3), 36-43. [ Links ]
Kelleher, D. (1988). Diabetes. London: Routledge. [ Links ]
Matos, A. P. (2000). Estudo de alguns aspectos emocionais e cognitivos na Diabetes. Psiquiatria Clínica, 21 (3), 173-182. [ Links ]
Moscovici, S. (2012). A psicanálise, sua imagem e seu público. Petrópolis, Brasil: Vozes. [ Links ]
Motta, D. G. (2009). Educação nutricional & diabetes tipo 2 - compartilhando saberes, sabores e sentimentos. Piracicaba, Brasil: Jacinta Editores. [ Links ]
Nichols, G. N. & Brown, J. B. (2003). Unadjusted and adjusted prevalence of diagnosed depression in type 2 diabetes. Diabetes Care, 26, 744-749. doi:10.2337/diacare.26.3.744. [ Links ]
Ockleford, E., Shaw, R. L., Willars, J. & Dixon-Woods, M. (2008). Education and self-management for people newly diagnoses with type 2 diabetes: a qualitative study of patients`views. Chronic Illnes, 4, 28-37. doi: 10.1177/1742395307086673. [ Links ]
Ortiz, L. G. C., Cabriales, E. C. G., Gonzàles, J. G. G. & Meza, M. V. G. (2010). Condutas de autocuidado e indicadores de saúde em adultos com diabetes tipo 2. Revista Latino-Americana de Enfermagem, 18, 675-680. doi: http://dx.doi.org/10.1590/S0104-11692010000400003. [ Links ]
Paúl, C., Fonseca, A. (2001). Psicossociologia da Saúde. Lisboa, Portugal: CLIMEPSI. [ Links ]
Pérez, D. S., Franco, L. J., Santos, M. A. & Zanetti, M. L. (2008). Representações sociais de mulheres diabéticas, de camadas populares, em relação ao processo saúde-doença. Revista Latino-Americana Enfermagem, 16, 389-395. doi: http://dx.doi.org/10.1590/S0104-11692008000300009. [ Links ]
Pontieri, F. M. & Bachion, M. M. (2010). Crenças de pacientes diabéticos acerca da terapia nutricional e sua influência na adesão ao tratamento. Ciência & Saúde Coletiva, 15, 151-160, 2010. doi: http://dx.doi.org/10.1590/S1413-81232010000100021.
Reivich, K. & Guilham, J. (2003). Learned optimism the measurement of explanation style. In: S.J Lopez, C.R Snyder. (Eds.). Positive psychology assessment. A handbook of models and measures (pp.57-74). USA: American Pshycological Association. [ Links ]
Ribeiro, J. L. P. (1998). Psicologia e Saúde. Lisboa, Portugal: CLIMEPSI. [ Links ]
Robinson, D. (1971). The process of becoming ill. Londres: Routeledge & Kegan Paul. [ Links ]
Sartorelli, D. S., Franco, L. J. & Cardoso, M. A. (2006). Intervenção nutricional e prevenção primária do diabetes mellitus tipo 2: uma revisão sistemática. Cadernos de Saúde Pública, 22, 7-18. doi: http://dx.doi.org/10.1590/S0102-311X2006000100002. [ Links ]
Serra, M. N. (2005). Aprender a ser doente - processos de aprendizagem de doentes em internamemento hospitalar. Loures, Portugal: Lusociência.
Silva, L. S. (2008). Saber prático de saúde - as lógicas do saudável no cotidiano. Porto, Portugal: Edições Afrontamento. [ Links ]
Silva, I., Pais-Ribeiro, J., & Cardoso, H. (2004). Dificuldade em perceber o lado positivo da vida? Stresse em doentes diabéticos com e sem complicações crônicas da doença. Psychological Analysis, 3(22), 597-605. [ Links ]
Sigh, R. & Press, M. (2008). Clinical care and delivery can we predict future improvement in glycaemic control? Diabetic Medicine. 25, 170-173. doi: 10.1111/j.1464-5491.2007.02309.x. [ Links ]
Snyder, C. R., Rand, K. L. & Sigmon, D. R. (2002). Hope theory. In: C.R Snyder, S.J. Lopez (Eds.). Handbook of positive psychology. (pp. 3-9), USA: Oxford University Press. [ Links ]
Sousa, V. D., Zauszniewski, J. A., Musil, C. M., Price, P. J. & Davis, S. A. (2005). Relationship among self-care agency, self-efficacy, self-care and glycemic control. Research and Theory for Nursing Practice, 19, 217-230. doi: 10.1891/rtnp.2005.19.3.217. [ Links ]
Steed, L., Cooke, D. & Newman, S. (2003). A systematic review of psychology outcomes following education, self-management and psychological interventions in diabetes mellitus. Patient Education &Counseling., 51, 5-15. doi: http://dx.doi.org/10.1016/S0738-3991(02)00213-6. [ Links ]
Torres-López, T. M., Sandoval-Diaz, M. & Pando-Moreno, M. (2005). "Sangre y azúcar": representaciones sobre la diabetes de los enfermos crónicos en un barrio de Guadalajara, México. Cadernos de Saúde Pública, 21, 101-110. doi: http://dx.doi.org/10.1590/S0102-311X2005000100012. [ Links ]
Wagner, W. (1994). Descrição, explicação e método na pesquisa de representações sociais. In: P.A. Guareschi, S. Jovchelovitch (Eds.) Textos em representações sociais. (pp.149-186, 3rd). Petrópolis, Brasil: Vozes. [ Links ]
Williams, S.J. (2000). Chronic illness as biographical disruption or biographical disruption as chronic illness? Reflections on a core concept. Sociology of Health & Illness, 22 (1), 40-67. doi:10.1111/1467-9566.00191. [ Links ]
Agradecimentos
Os autores agradecem o financiamento da Capes Demanda Social e Capes - Proc. BEX 4757/11-4.
Recebido em 15 de Janeiro de 2016/ Aceite em 27 de Fevereiro de 2018