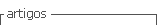INTRODUÇÃO
A perturbação factícia (PF) na dermatologia é uma dermatose autoinfligida com intenção de assumir um papel de doente e na ausência de um ganho externo óbvio.1-4Gieler U et al consideram que seus sinónimos “dermatite factícia” e “dermatite artefacta”, termos comumente usados pelos dermatologistas, devem ser evitados, já que “dermatite” sugere inflamação.5 A lesão cutânea pode ser criada de forma consciente ou, muitas vezes, sem plena consciência, podendo ocorrer durante um estado dissociativo.3,4,6Neste estado, o paciente pode se desligar de si mesmo e do ambiente, ser incapaz de lembrar de informações pessoais importantes e ter sua identidade e memórias fragmentadas.3,4,6
A PF pode ser precipitada a partir de um gatilho externo, como o estresse emocional, porém o principal fator patogênico parece encontrar-se no inconsciente e ter mecanismos psicológicos complexos.5 Abuso físico, sexual ou psicológico durante a infância ou negligência é comum.5 A prevalência das lesões artefactuais nas clínicas dermatológicas gira em torno de 2%.3 Provavelmente essa condição é subestimada, já que os pacientes não costumam estar cientes da sua natureza autoinfligida, dificultando o diagnóstico.3
Já a síndrome de Munchausen é um tipo de perturbação factícia em que os pacientes queixam-se de sinais e sintomas físicos na tentativa de imitar uma condição médica para obter atendimento.
Geralmente possuem histórias dramáticas e múltiplas internações hospitalares prévias, além de expectativa de realizar extensos procedimentos invasivos.3,4,5,7Também não há incentivo externo para esse comportamento.7
As lesões cutâneas da PF podem simular diversas dermatoses, entre elas, doenças bolhosas, como o penfigoide bolhoso (PB), sendo fundamental reconhecer achados clínicos e psicossociais da PF para evitar tratamentos inadequados.8,9A revisão da literatura revela casos de PF bolhosa com achados histopatológicos e/ ou de imunofluorescência que poderiam, a princípio, ser compatíveis com as seguintes doenças bolhosas autoimunes: dermatose por IgA linear, PB, pênfigo vulgar e epidermólise bolhosa (Tabela 1).1,2,7-20O presente relato aponta a dificuldade do diagnóstico diferencial entre PF bolhosa e doença bolhosa autoimune.
CASO CLÍNICO
Paciente caucasiana, sexo feminino, 61 anos, possuía diagnóstico prévio pela psiquiatria de depressão grave com sintomas psicóticos, amnésia dissociativa, síndrome de Munchausen e fibromialgia.
Seu histórico revelava diversas consultas e internamentos em vários hospitais da cidade com queixas variadas como intestinais e respiratórias. Já havia realizado múltiplos exames investigativos para seus sintomas, porém sem achados concretos. Em uma das internamentos, já em nosso hospital, foi flagrada fazendo uso indevido de manitol, enquanto se queixava de diarreia crônica.
A psiquiatria notou o surgimento de bolhas no dorso do pé esquerdo (Fig. 1), solicitando o acompanhamento pela dermatologia.
Eram bolhas tensas, de conteúdo citrino e sem eritema subjacente. Não havia dor ou prurido associado. Estava em uso de clonazepam 4 mg, venlafaxina 150 mg e pimozida 4 mg. Desde o surgimento das bolhas apresentou imunoglobulina (Ig) E aumentada e eosinofilia periférica. No exame físico, também apresentava placas arredondadas, atróficas, acrômicas e com bordas hipercrômicas acastanhadas, de aspecto cicatricial no tronco, além de manchas acrómicas no dorso das mãos e dos pés. A equipa médica da psiquiatria já havia flagrado a paciente queimando-se com a ponta de um cigarro no abdomen durante uma das internações.
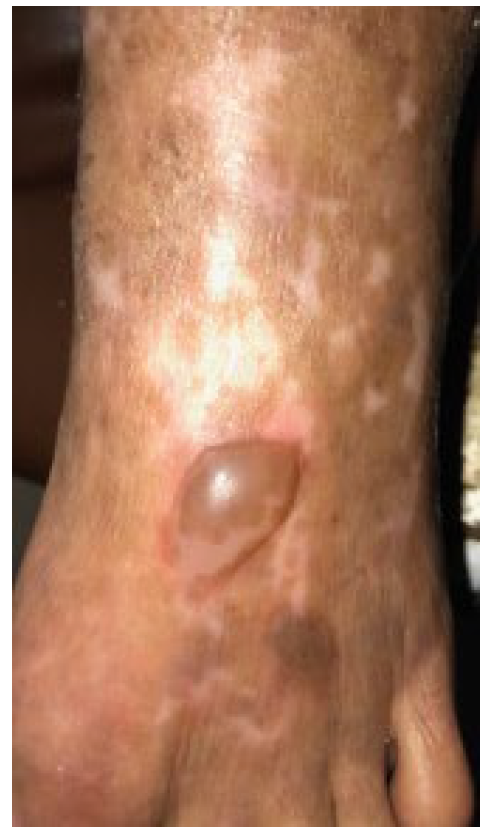
O exame histopatológico demonstrou bolha subepidérmica parcialmente reepitelizada e infiltrado inflamatório eosinofílico, sugerindo lesão antiga de penfigoide bolhoso (Fig.s 2 e 3).
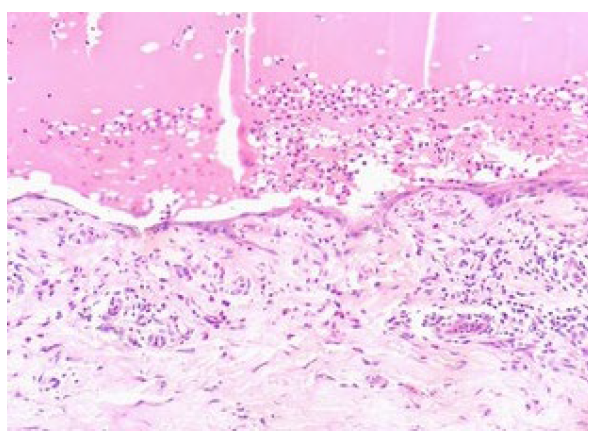
Figura 3 Detalhe do assoalho da bolha: reepitelizacão e infiltrado inflamatório associado rico em eosinófilos (H&E, x10).
O exame de imunofluorescência direta foi negativo. Foi então introduzida prednisona 30 mg (0,58 mg/kg/dia) como tentativa de teste terapêutico para penfigoide bolhoso por 1 mês. Entretanto, surgiu nova bolha tensa na mesma localização anatómica após 3 semanas do início do medicamento. Nova biópsia evidenciou epiderme com queratinócitos de aspecto necrótico, desprovidos de núcleo e com acentuação da eosinofilia citoplasmática, alguns verticalizados, sobre área de clivagem subepidérmica ou adjacente a vesículas espongióticas. O infiltrado inflamatório dérmico era rico em eosinófilos (Fig. 4). Considerando-se a história clínica, e os achados na segunda amostra, a histopatologia foi interpretada como compatível com PF. A dermatologia optou por suspender a prednisona após 1 mês da sua introdução e a psiquiatria optou por acompanhamento semanal. O mesmo foi realizado em conjunto com a terapeuta ocupacional para desenvolvimento da terapia comportamental cognitiva. Ao longo da evolução da doença,as medicações psiquiátricas sofreram alteração de dose ou foram substituídas, de forma não simultânea, por quetiapina 300 mg, olanzapina 20 mg, fluoxetina 60 mg, sertralina 150 mg, pregabalina 75 mg e risperidona 2 mg. Atualmente, está em uso de sertralina 150 mg, risperidona 2 mg, clonazepam 2 mg e pregabalina 75 mg. Desde o último exame histopatológico, não surgiram mais bolhas tensas e a paciente manteve o vínculo com a psiquiatria e a dermatologia do hospital.
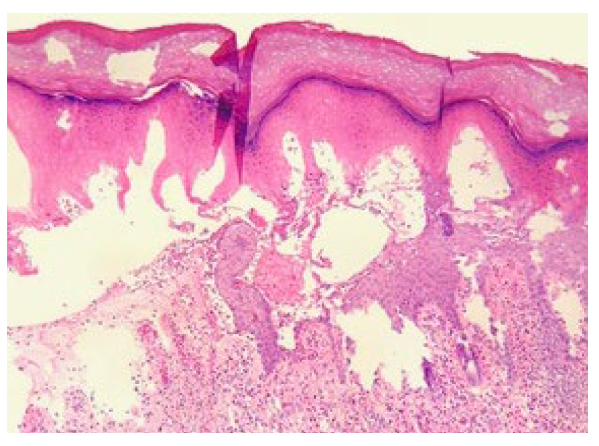
Figura 4 Clivagem subepidérmica e vesículas espongióticas recobertas por epiderme com queratinócitos desprovidos de núcleo (H&E, x10).
Na investigação da etiologia da eosinofilia sérica e tecidual, observou-se que os valores de eosinófilos (n=29) variaram entre 153 e 2.176/mm³ e a IgE (n=3), entre 2228 e 3410 UI/mL. Na história clínica com revisão de sistemas e no exame físico não havia alterações relevantes. A paciente negava ter feito uso de medicamentos além dos prescritos pela psiquiatria, bem como uso de fitoterápicos ou suplementos dietéticos. Os exames hemograma completo, função renal, hepatograma, eletrólitos, proteínas totais e frações, vitamina B12, anticorpo anticitoplasmático de neutrófilo (ANCA), proteína C reativa (PCR), velocidade de hemossedimentação (VHS), IgG, IgM e IgA, troponina, triptase sérica, radiografia tórax, ecocardiograma, ultrassonografia de abdomen e endoscopia digestiva alta não possuíam alterações. Elementos anormais na urina (EAS), exame parasitológico de fezes (EPF) e prick teste foram negativos, bem como anti-VIH e HTLV 1 e 2. Teste sorológico para toxocaríase não pode ser realizado por indisponibilidade no hospital, porém foi feito tratamento antiparasitário preventivo com albendazol 400 mg de 12/12 horas por 5 dias sem alteração laboratorial. Variante mieloproliferativa da síndrome hipereosinofílica não foi confirmada, devido à ausência de mutação V617F no gene JAK2 e de receptor de fator de crescimento derivado de plaqueta α (PDGFR α). Em biópsia de medula óssea foi encontrado aumento de eosinófilos, porém de caráter inespecífico. A folanzapina utilizada durante a realização do rastreio etiológico, foi substituída por constituir possível causa de eosinofilia. Porém manteve-se com aumento moderado de eosinófilos (696/mm³) e aumento da IgE (2910 UI/mL) após 6 meses da sua suspensão.
DISCUSSÃO
A PF na dermatologia é mais comum em mulheres, no final da adolescência e no início da vida adulta.2,4,10-12,16Acomete principalmente paciente psiquiátrico, com personalidade borderline, comportamento manipulativo, transtorno dissociativo e depressão. A PF costuma cursar com lesões de pele bizarras, variáveis e inexplicáveis, podendo ter aspecto geométrico ou linear, dependendo do método usado para criá-las.1-3,10-12Imitam qualquer desordem dermatológica, habitualmente têm desenvolvimento noturno e aparecem em áreas acessíveis à mão dominante.1-3,11,13Bolhas ocorrem raramente, provocadas por beliscões, bico de mamadeira, colher aquecida, chapinha de cabelo, sal com gelo, erva nativa e produtos em aerossol como o desodorante spray.1,2,8-11,13-17O exame histopatológico pode oferecer subsídios na análise diagnóstica diferencial.14 Os achados dependem do mecanismo usado para obter a lesão.6As alterações mais comuns quando se trata de bolhas, ainda que não patognomônicas são: necrose epidérmica bem demarcada; clivagem intraepidérmica subcórnea, dermoepidérmica ou subepidérmica; queratinócitos com núcleos alongados e alinhados verticalmente; queratinócitos multinucleados e homogeneização do colágeno na derme superficial.1,6,8-10,12,14O infiltrado é discreto e composto por neutrófilos, linfócitos e eosinófilos e sem acantólise.1,8,9Hemograma, VHS e PCR não apresentam alterações.11 A suspeita de PF impõe atenção à relação médico-paciente, devendo-se evitar confrontos.4,8,12
Nem sempre o paciente assume ter provocado a lesão ou o mecanismo que foi usado para provocá-la, tornando-se um diagnóstico de exclusão.4 Terapia comportamental cognitiva, farmacoterapia a depender do quadro psiquiátrico associado, além de trabalho multidisciplinar são indicados.12
Já o PB é uma doença bolhosa autoimune adquirida e provocada por autoanticorpos contra componentes dos hemidesmossomos da zona da membrana basal.21,22Geralmente acomete idoso, sem predileção por raça ou sexo.22 Eosinofilia periférica e aumento de IgE podem estar associados.22 Há associação com doenças neurológicas e com doenças psiquiátricas.21 A apresentação clínica clássica é caracterizada pela presença de placas urticariformes fixas, pruriginosas e bolhas tensas, sendo que estas últimas podem desenvolver-se em áreas de pele clinicamente normal ou sobre placas eritematosas/urticariformes previamente presentes.21
Ocorrem nas flexuras, abdómen e membros inferiores.21 São comumente bilaterais, simétricas e pruriginosas.21,22Na histopatologia observam-se bolhas subepidérmicas, espongiose eosinofílica, além de neutrófilos, eosinófilos e linfócitos no interior da bolha e da derme papilar.21,22Na imunofluorescência direta, são vistos depósitos lineares ou homogéneos de C3 e IgG na zona da membrana basal.22 Corticoterapia é o tratamento de escolha.22
No presente caso, a história psiquiátrica prévia, a localização fixa da lesão, seu fácil acesso à mão dominante, a ausência de pródromos, como lesão papulosa ou urticariforme pruriginosa, a negatividade da imunofluorescência direta e os achados histopatológicos da segunda amostra favoreceram o diagnóstico de PF.
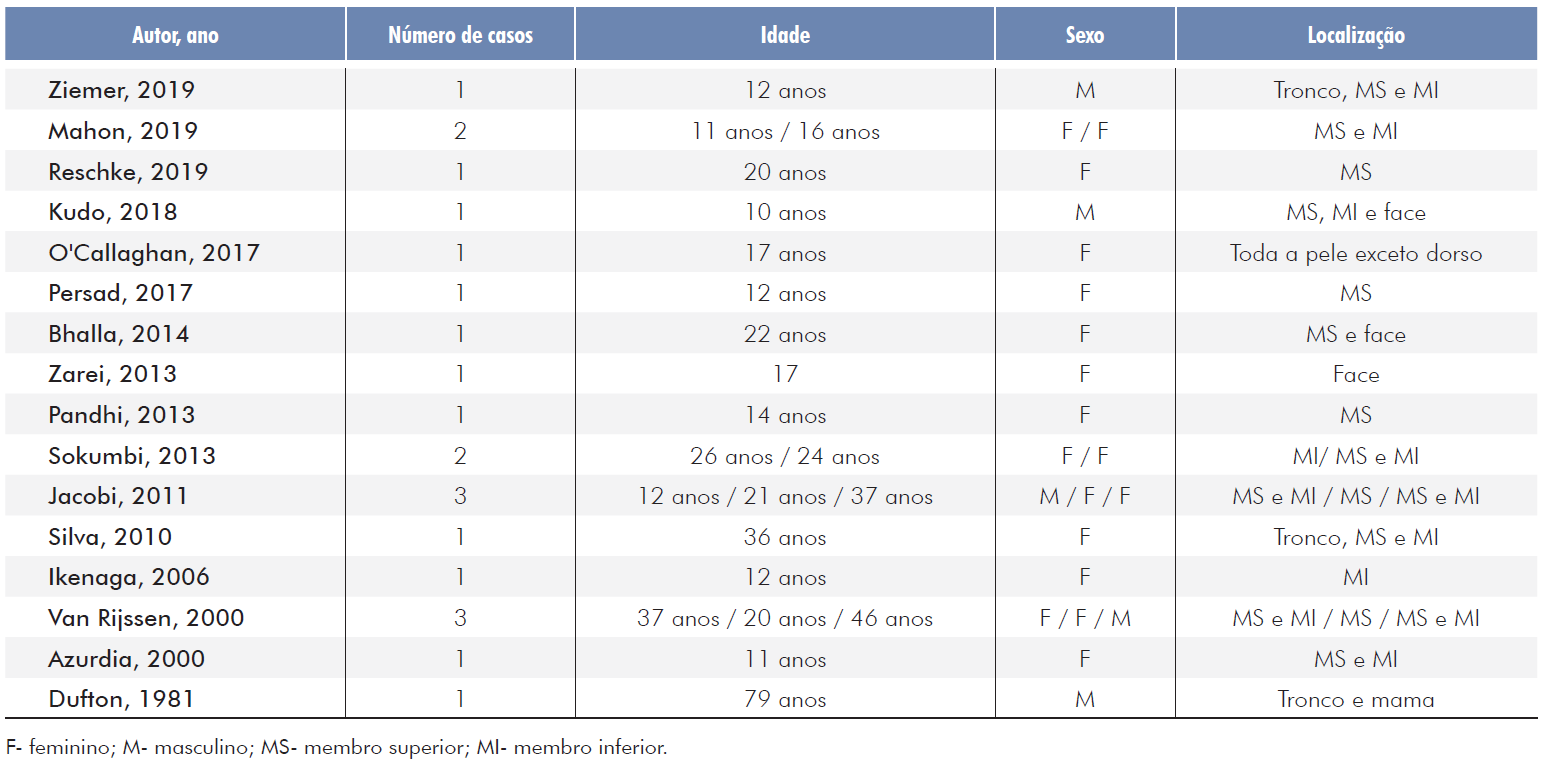
Foi realizada uma revisão da literatura através de artigos do PubMed, Embase e Scopus, utilizando-se os descritores “factitial dermatitis” OR “dermatitis artefacta” OR “pathomimia” AND “bullous”. A pesquisa revelou 16 relatos de PF bolhosa no período de 1981 a 2020 (Tabela 1),1,2,7-20sendo que 4 casos tiveram diagnóstico diferencial de PB.13,15-17Nestes 4, as lesões geralmente surgiram em jovens (entre 10-20 anos em 3 dos 4 casos), em ambos os sexos (2 homens e 2 mulheres); provocadas por aerossol spray, bico de mamadeira, mecanismo criotérmico não identificado e erva nativa; e em diversos locais (membros, face, tronco e mama).13,15-17Dufton et al mostraram bolha subepidérmica com imunofluorescência negativa,13 enquanto Kudo et al, necrose epidérmica, bolha suprabasal e subepidérmica com infiltrado perivascular mononuclear e imunofluorescência negativa.15 Já Reschke et al mostraram necrose epidérmica, bolha subepidérmica, infiltrado perivascular com linfócitos, eosinófilos e neutrófilos, além de queratinócitos multinucleados, edema da derme papilar e imunofluorescência negativa.17 Zarei et al não citaram o exame histopatológico e a imunofluorescência.16 Não foi descrita eosinofilia importante em nenhum dos casos.13,15-17Eles foram conduzidos com acompanhamento psiquiátrico, sem relato de recorrência das lesões.13,15-17Dufton et al referem que as lesões não recidivaram após a introdução da prednisona, apesar de, na evolução, o paciente revelar tê-las provocado.13,15-17
Quanto à marcada presença de eosinófilos, ainda não se conhece a relação entre a eosinofilia sanguínea e tecidual.23 Para investigar sua causa no caso relatado, um intenso rastreio foi realizado para exclusão de etiologia alérgica, infecciosa, imunológica, inflamatória e neoplásica.24 Como o número de eosinófilos sanguíneos foi maior que 1500/mm3 em 5 análises, investigou-se também a possibilidade de ser uma síndrome hipereosinofílica. A mesma é definida como (1) contagem de eosinófilos periféricos > 1500/mm³ documentado em pelo menos duas ocasiões com intervalo de no mínimo 4 semanas e (2) sinais ou sintomas marcadores de disfunção orgânica diretamente ou presumivelmente atribuídas à eosinofilia e para a qual nenhuma causa alternativa é identificada.24 Dentro da síndrome é possível ainda classificá-la em algumas variantes: mieloproliferativa, linfoproliferativa, órgão único afetado, associada à causa secundária (infecção por helminto ou infestação por ectoparasitas, doença bolhosa autoimune, hipersensibilidade à droga, dermatite atópica, imunodeficiência primária, dentre outros), familiar e idiopática.23-25Considerando-se a sua variante mieloproliferativa, 80% dos casos tem PDGFRα positivo associado, marcador negativo na paciente em questão.25 A hipereosinofilia idiopática, isto é, na ausência de sintomas clínicos, neoplasia mieloproliferativa ou causa secundária tratável, nos parece o cenário mais provável, acreditando-se que a eosinofilia serviu apenas como fator de confusão no diagnóstico dermatológico do presente caso.25
O presente relato demonstra a dificuldade do diagnóstico diferencial entre PF bolhosa e PB. A análise conjunta dos dados clínicos, epidemiológicos, laboratoriais e histopatológicos permitiu a exclusão desta doença bolhosa.